Магнитно-резонансная томография как инструмент прогнозирования при энцефалитах у детей
Автор: Марченко Наталья Викторовна, Войтенков Владислав Борисович, Скрипченко Наталья Викторовна, Курзанцева Ольга Олеговна
Журнал: Клиническая практика @clinpractice
Рубрика: Обзоры
Статья в выпуске: 3 т.10, 2019 года.
Бесплатный доступ
В обзоре проанализировано применение магнитно-резонансной томографии (МРТ) в качестве инструмента прогнозирования при энцефалитах у детей. Исходя из данных современной литературы, показано, что это применение возможно и целесообразно, но зависит от модальности методики - структурной либо мультипараметрической МРТ. Сведения о прогностической ценности данных структурной МРТ различаются у разных авторов и зависят от этиологии и периода воспалительного процесса. В последние годы в практику широко внедряются методики мультипараметрической МРТ (диффузионно-взвешенные изображения, DWI; диффузионно-тензорные изображения, DTI; МР-спектроскопия, МРС) и исследования с контрастированием, применение которых в качестве инструмента прогнозирования в педиатрической практике, согласно ряду сообщений, более эффективно в этой роли. Таким образом, применение методик мультипараметрической МРТ перспективно и обоснованно в качестве дополнения к данным структурной МРТ при прогнозировании у детей с энцефалитами.
Магнитно-резонансная томография, энцефалиты, прогноз, дети
Короткий адрес: https://sciup.org/143169546
IDR: 143169546 | DOI: 10.17816/clinpract10355-60
Текст научной статьи Магнитно-резонансная томография как инструмент прогнозирования при энцефалитах у детей
Нейроинфекции у детей являются одной из важнейших проблем современной медицины. Своевременная диагностика и научно обоснованное прогнозирование характера течения заболевания и его исходов играют решающее значение в их ведении [1].
В качестве дополнения к клиническому обследованию пациентов широко применяются методы инструментальной диагностики, в частности нейровизуализации [2]. Среди этих методов особое место занимает магнитно-резонансная томография (МРТ),

kV ▼к
позволяющая осуществлять максимально подробную визуализацию исследуемых органов и тканей [3]. По характеру задействуемых протоколов МРТ можно разделить на структурную и мультипа-раметрическую [3]. Структурная МРТ позволяет оценить анатомические особенности, распространенность общих и/или очаговых нарушений и их характер. Мультипараметрическая МРТ состоит из следующих методик: диффузионно-взвешенные изображения (diffusion-weighted images, DWI), диффузионно-тензорные изображения (diffusion-tensor images, DTI), МР-спектроскопии (МРС). При исследовании с контрастированием осуществляется оценка характера васкуляризации зоны интереса, интенсивности экстравазации контраста, характеризующей, в частности, целостность гематоэнцефалического барьера.
В клинической практике как метод визуализации чаще всего используется структурная МРТ [3]. Отдельным вопросом для изучения является то, каким именно образом МРТ головного и спинного мозга отражает воспалительные изменения, их взаимосвязь с невральной атрофией, уровнями цитокинов и смертностью [4]. В педиатрической практике при воспалении вещества головного мозга МРТ привлекается в качестве инструмента прогнозирования качества жизни, смертности и риска развития симптоматической эпилепсии [5]. Согласно данным ряда авторов, в том числе по результатам проведенного метаанализа, структурная МРТ не имеет прогностической ценности при таких нозологиях, как аутоиммунный энцефалит [6–11], энцефалит, вызван- ный вирусом Эпштейна–Барр, и неаутоиммунный лимбический энцефалит [12, 13]. В то же время при обусловленной приемом натализумаба прогрессирующей мультифокальной лейкоэнцефалопатии сообщается о прогностической значимости площади очагов, выявляемых с помощью структурной МРТ [14]. В целях прогнозирования при нейроинфекциях МРТ также применяется с привлечением мультипа-раметрических и контрастных методик [15–17].
При оценке прогностической ценности структурной МРТ и данных DTI и МРС у пациентов с энцефалитом типа LGI1 (leucin-rich glioma-inactivated 1 protein) было установлено, что в остром периоде на структурной МРТ изменений где-либо, кроме височных долей, не выявлено; по данным DTI регистрировались широко распространенные изменения белого вещества полушарий и мозжечка со снижением по данным МРС уровня глутамина и глутамата [18]. Прогностически значимыми, с точки зрения исходов, оцениваемых по шкале Рэнкина и по шкале когнитивного дефицита Адденбру-ка, оказались объем сохранного серого вещества и степень дезинтеграции трактов в белом веществе. При рабическом энцефалите, ВИЧ-ассоциирован-ной лейкоэнцефалопатии, японском энцефалите и энцефалите, вызванном вирусом Эпштейна–Барр, также сообщается о значительно более широком спектре поражения головного мозга, выявляемого с помощью DTI, по сравнению с таковым по данным структурной МРТ [19–22]. Пример изменений, выявляемых с помощью структурной МРТ при энцефалитах у детей, представлен на рис. 1.
Рис. 1. МРТ головного мозга пациентки Х., 4 года: энцефалит цитомегаловирусной этиологии, острый период заболевания
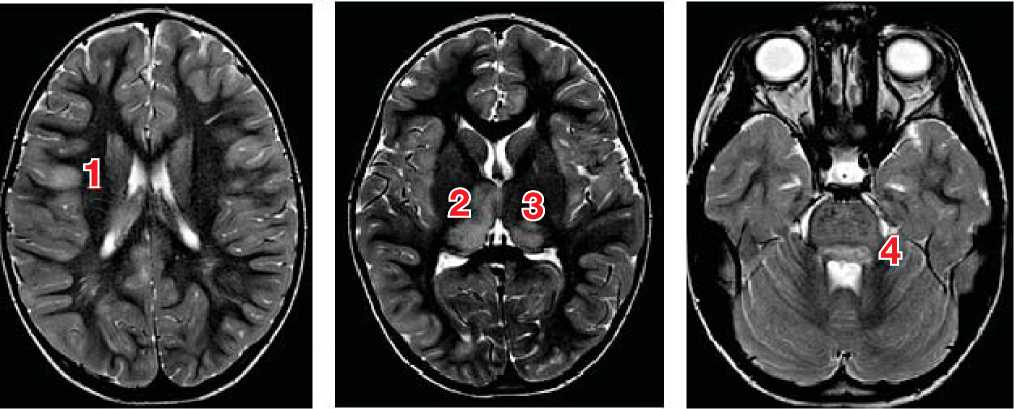
Примечание . На МРТ в последовательностях Т2 и FLAIR выявляются очаги воспаления в коре (1), таламусах (2, 3) и стволе мозга (4) (собственные данные).
иническая
эактика
Том 10 № 3
При стволовом энцефалите, обусловленном энтеровирусом EV71, регистрация билатеральных симметричных или унилатеральных гиперинтенсивных Т1 и Т2 очагов, расположенных в задней части ствола, сочетавшихся с очагами в шейном отделе спинного мозга, коррелировала с неблагоприятным прогнозом — смертность у детей с подобным паттерном была достоверно выше, чем у пациентов, у которых регистрировались неинтенсивные одиночные очаги в задней части ствола, не сочетавшиеся с поражением спинного мозга [23].
При проведении структурной МРТ у детей с клещевым энцефалитом описывается широкий спектр изменений с частым поражением таламуса [24–27], хотя прогностического значения при данной этиологии заболевания процедура не имела. В таких случаях рекомендуется проведение МР-спектро-скопии [28]. С другой стороны, в исследованиях с участием 111 и 656 пациентов сообщается о достоверной корреляции неблагоприятных исходов клещевого энцефалита с данными структурной МРТ (площадью и расположением очагов) [29, 30].
В работах, анализирующих прогностическую ценность ряда методов исследований, в том числе структурной МРТ, на выборке из 258 пациентов с герпесвирусным и японским энцефалитом, энцефалитом, обусловленным вирусами денге, краснухи, кори, ветряной оспы, а также лептоспирозной, тифозной инфекцией и малярией, указанная методика прогностической значимости также не показала [7, 16].
Пример изменений на МРТ у детей с вирусными энцефалитами, выявляемых с помощью фракционной анизотропии, представлен на рис. 2.
При герпетическом энцефалите с помощью мультивариантного анализа было установлено, что ограничение диффузии на МРТ достоверно коррелирует с неблагоприятным исходом заболевания, в то время как расположение или распространенность очагов при FLAIR-/T2-исследовании не выявили достоверной связи [31, 32]. У новорожденных применение DWI при герпетическом энцефалите позволяет выявлять поражение головного мозга на ранних этапах развития заболевания: наличие билатеральных очагов в белом веществе мозга достоверно коррелирует с неблагоприятным прогнозом исхода [33]. Также при вирусном энцефалите у детей показано, что параметры артериальной спин-меченой перфузии (arterial spinlabeling perfusion) коррелируют с неблагоприятным исходом по смертности и развитию судорожного статуса [34]. Методика МР-спектроскопии может быть эффективной в выявлении маркеров разрушения клеточной стенки и часто применяется для этих целей (рис. 3).
Методики с введением контраста также эффективны в прогнозировании развития поражения нервной системы, связанного с воспалением: так, при прогрессирующей мультифокальной лейкоэнцефалопатии у пациентов с ВИЧ накопление гадолиния было достоверно выше при развитии синдрома иммунного восстановления [35].
Рис. 2. МРТ головного мозга пациентки Х., 4 года: энцефалит цитомегаловирусной этиологии, острый период заболевания
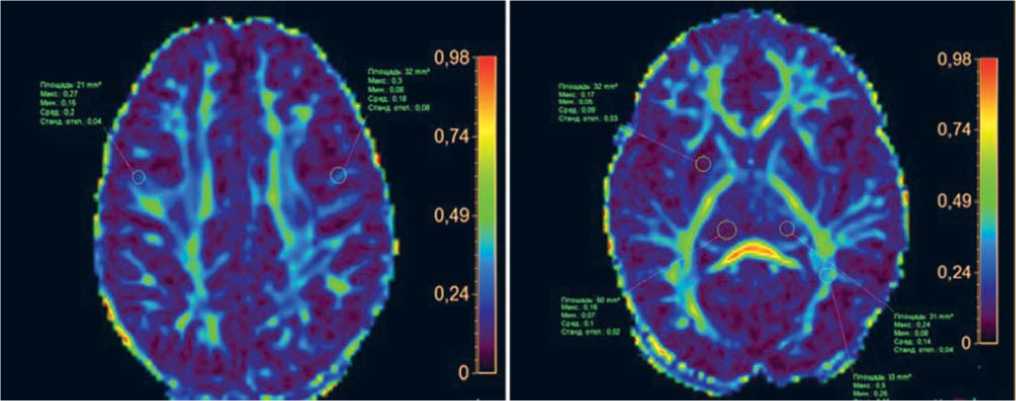
Примечание . Снижение значений фракционной анизотропии при выполнении диффузионно-тензорной методики (DTI) в очагах косвенно свидетельствует о наличии в них цитотоксического отека; отмечается также сохранение целостности трактов (собственные данные).
▼ж^ж^ж^ж kVAVAVAV FATAT кТ FA
Рис. 3. МРТ головного мозга пациентки Х., 4 года: энцефалит цитомегаловирусной этиологии, острый период заболевания
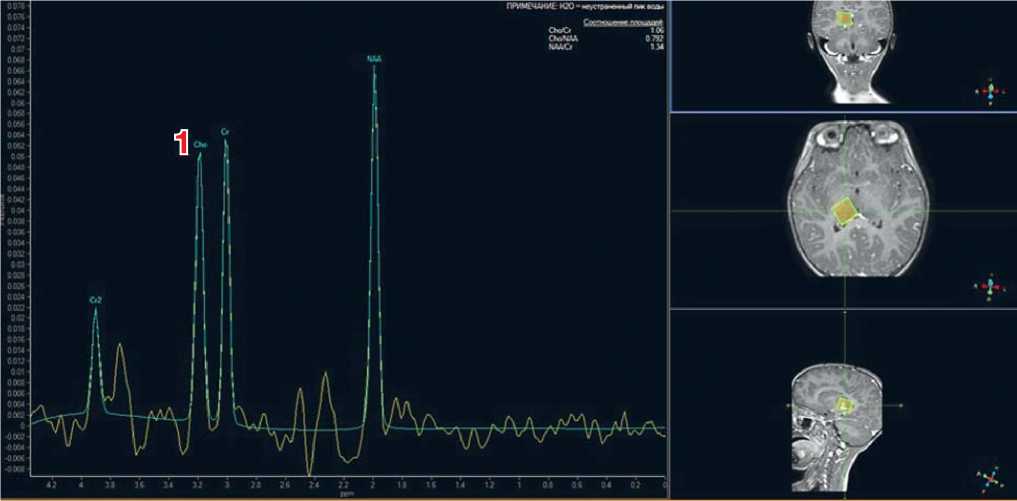
Примечание . При МР-спектроскопии по водороду отмечается повышение пика холина — маркера разрушения клеточной стенки (1) (собственные данные).
Пример изменений, не выявленных методом структурной МРТ, но обнаруженных с помощью мультипараметрической МРТ у ребенка с вирусным энцефалитом, представлен на рис. 4.
В клинической практике, особенно в педиатрической, целесообразно также сочетание нейро-визуализационных методов исследования с нейрофизиологическими, учитывая неинвазивность последних и возможность их применения в режиме мониторинга. При вирусных энцефалитах у детей сочетание МРТ головного мозга с исследованием соматосенсорных вызванных потенциалов позволяет достоверно прогнозировать исход заболевания [36]. Также показана целесообразность подобного сочетания методов дополнительного обследования при дифференциальной диагностике между рассеянным склерозом, диссеминированным энцефаломиелитом и вирусными энцефалитами [37].
Другой нейрофизиологической методикой, используемой в сочетании с МРТ в прогностических целях при герпесвирусном энцефалите, является длительный ЭЭГ-мониторинг [38]. В современных условиях, когда МРТ повсеместно привлекается для оценки не только органических, но и функциональных нарушений, в том числе оценки хода процессов нейропластичности и межполушарных взаимодействий, сочетанное и адекватное применение мульти-параметрической МРТ предпочтительно [38–40].
Рис. 4. МРТ головного мозга пациента М., 10 лет: энцефалит цитомегаловирусной этиологии
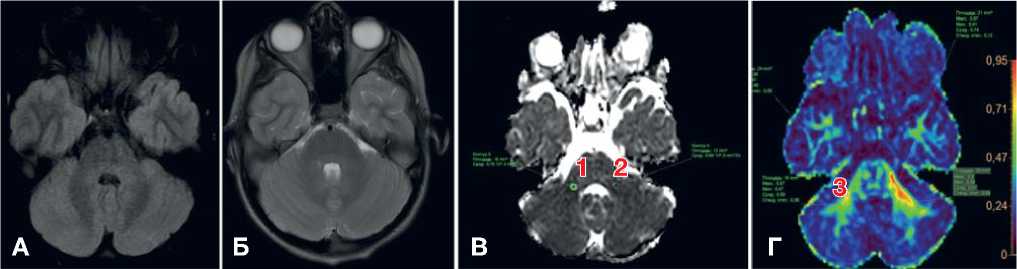
Примечание . А, Б — убедительные изменения на Т2-, FLAIR- и DWI-режимах отсутствуют. В, Г — снижение фракционной анизотропии в правой ножке (1) и полушарии мозжечка (2, 3) в сравнении с контралатеральной стороной (косвенные признаки снижения нейрональной плотности), сохранение целостности трактов (собственные данные).
<линическаяьп19 л эакти ка Том 10 №3
ЗАКЛЮЧЕНИЕ
Применение МРТ в качестве инструмента прогнозирования при энцефалитах возможно и целесообразно. Сведения о прогностической ценности данных структурной МРТ различаются у разных авторов. В последние годы в практику широко внедряются методики мультипараметрической МРТ, использование которых в качестве инструмента прогнозирования в педиатрической практике более перспективно, чем структурной МРТ.
ИСТОЧНИК ФИНАНСИРОВАНИЯ
Исследование проведено без спонсорской поддержки.
Список литературы Магнитно-резонансная томография как инструмент прогнозирования при энцефалитах у детей
- Лобзин Ю.В., Рычкова С.В., Скрипченко Н.В., и др. Состояние инфекционной заболеваемости у детей в Российской Федерации за 2016-2017 гг. // Медицина экстремальных ситуаций. - 2018. - Т.20. - №3. - С. 253-261.
- Коновалов А.Н., Корниенко В.Н., Пронин И.Н. Магнитно-резонансная томография в нейрохирургии. - М.: ТОО «Видар»; 1997. - 471 с.
- Трофимова Т.Н., Ананьева Н.И., Назинкина Ю.В., и др. Нейрорадиология. - СПб.; 2009. - 288 с.
- Hanning U, Roesler A, Peters A, et al. Structural brain changes and all-cause mortality in the elderly population-the mediating role of inflammation. Age (Dordr). 2016;38(5-6):455-464. DOI: 10.1007/s11357-016-9951-9
- Rao S, Elkon B, Flett KB, et al. Long-term outcomes and risk factors associated with acute encephalitis in children. J Pediatric Infect Dis Soc. 2017;6(1):20-27. DOI: 10.1093/jpids/piv075
- Dong X, Zheng D, Nao J. Clinical characteristics and factors associated with short-term prognosis in adult patients with autoimmune encephalitis of non-neoplastic etiology. Neurol Sci. 2019;40(8):1567-1575.
- DOI: 10.1007/s10072-019-03883-7
- Wang GL, Yin F, Wang Y. [Clinical analysis of 71 cases of anti-N-methyl-D-aspartate receptor encephalitis in children. (Article in Chinese).] Zhonghua Er Ke Za Zhi. 2019;57(2):125-130.
- DOI: 10.3760/cma.j.issn.0578-1310.2019.02.012
- Si Z, Wang A, Liu J. Typical clinical and imaging manifestations of encephalitis with anti-γ-aminobutyric acid B receptor antibodies: clinical experience and a literature review. Neurol Sci. 2019;40(4):769-777.
- DOI: 10.1007/s10072-018-3679-5
- Sai Y, Zhang X, Feng M, et al. Clinical diagnosis and treatment of pediatric anti-N-methyl-D-aspartate receptor encephalitis: A single center retrospective study. Exp Ther Med. 2018;16(2):1442-1448.
- DOI: 10.3892/etm.2018.6329
- Li W, Wu S, Meng Q, et al. Clinical characteristics and short-term prognosis of LGI1 antibody encephalitis: a retrospective case study. BMC Neurol. 2018;18(1):96.
- DOI: 10.1186/s12883-018-1099-z
- Broadley J, Seneviratne U, Beech P, et al. Prognosticating autoimmune encephalitis: a systematic review. J Autoimmun. 2019;96:24-34.
- DOI: 10.1016/j.jaut.2018.10.014
- Dyachenko P, Smiianova O, Kurhanskaya V, et al. Epstein-barr virus-associated encephalitis in a case-series of more than 40 patients. Wiad Lek. 2018;71(6):1224-1230.
- Graus F, Escudero D, Oleaga L, et al. Syndrome and outcome of antibody-negative limbic encephalitis. Eur J Neurol. 2018;25(8):1011-1016.
- DOI: 10.1111/ene.13661
- Hoepner R, Kolb EM, Dahlhaus S, et al. Predictors of severity and functional outcome in natalizumab-associated progressive multifocal leukoencephalopathy. Mult Scler. 2017;23(6):830-835.
- DOI: 10.1177/1352458516667241
- Marinelli L, Trompetto C, Cocito L. Diffusion magnetic resonance imaging diagnostic relevance in pyogenic ventriculitis with an atypical presentation: a case report. BMC Res Notes. 2014;7:149.
- DOI: 10.1186/1756-0500-7-149
- Kalita J, Mani VE, Bhoi SK, Misra UK. Spectrum and outcome of acute infectious encephalitis/encephalopathy in an intensive care unit from India. QJM. 2017;110(3):141-148.
- DOI: 10.1093/qjmed/hcw132
- Misra UK, Kalita J, Mani VE, et al. Central nervous system and muscle involvement in dengue patients: A study from a tertiary care center. J Clin Virol. 2015;72:146-151.
- DOI: 10.1016/j.jcv.2015.08.021
- Szots M, Blaabjerg M, Orsi G, et al. Global brain atrophy and metabolic dysfunction in LGI1 encephalitis: A prospective multimodal MRI study. J Neurol Sci. 2017;376:159-165.
- DOI: 10.1016/j.jns.2017.03.020
- Rao AS, Varma DR, Chalapathi Rao MV, Mohandas S. Case report: magnetic resonance imaging in rabies encephalitis. Indian J Radiol Imaging. 2009;19(4):301-304.
- DOI: 10.4103/0971-3026.57214
- Guo Y, Wang S, Jiang B, et al. Encephalitis with reversible splenial and deep cerebral white matter lesions associated with Epstein-Barr virus infection in adults. Neuropsychiatr Dis Treat. 2017;13:2085-2092.
- DOI: 10.2147/NDT.S135510
- Godi C, De Vita E, Tombetti E, et al. High b-value diffusion-weighted imaging in progressive multifocal leukoencephalopathy in HIV patients. Eur Radiol. 2017;27(9):3593-3599.
- DOI: 10.1007/s00330-017-4761-8
- Li JW, Gao XY, Wu Y, et al. A centralized report on pediatric japanese encephalitis cases from beijing children's hospital, 2013. Biomed Environ Sci. 2016;29(12):902-908.
- DOI: 10.3967/bes2016.121
- Chen F, Li J, Liu T, et al. MRI characteristics of brainstem encephalitis in hand-foot-mouth disease induced by enterovirus type 71 - will different MRI manifestations be helpful for prognosis? Eur J Paediatr Neurol. 2013;17(5):486-491.
- DOI: 10.1016/j.ejpn.2013.03.004
- Bender A, Schulte-Altedorneburg G, Walther EU, Pfister HW. Severe tick borne encephalitis with simultaneous brain stem, bithalamic, and spinal cord involvement documented by MRI. J J Neurol Neurosurg Psychiatry. 2005;76(1):135-137.
- Schmolck H, Maritz E, Kletzin I, Korinthenberg R. Neurologic, neuropsychologic, and electroencephalographic findings after European tick-borne encephalitis in children. J Child Neurol. 2005;20(6):500-508.
- DOI: 10.1177/088307380502000606
- Jones N, Sperl W, Koch J, et al. Tick-borne encephalitis in a 17-day-old newborn resulting in severe neurologic impairment. Pediatr Infect Dis J. 2007 Feb;26(2):185-186.
- von Stülpnagel C, Winkler P, Koch J, et al. MRI-imaging and clinical findings of eleven children with tick-borne encephalitis and review of the literature. Eur J Paediatr Neurol. 2016;20(1):45-52.
- DOI: 10.1016/j.ejpn.2015.10.008
- Zawadzki R, Garkowski A, Kubas B, et al. Evaluation of imaging methods in tick-borne encephalitis. Pol J Radiol. 2017;82:742-747.
- DOI: 10.12659/PJR.903940
- Kaiser R. The clinical and epidemiological profile of tick-borne encephalitis in southern Germany 1994-98: a prospective study of 656 patients. Brain. 1999;122(Pt 11):2067-2078.
- DOI: 10.1093/brain/122.11.2067
- Lenhard T, Ott D, Jakob NJ, et al. Predictors, Neuroimaging characteristics and long-term outcome of severe european tick-borne encephalitis: a prospective cohort study. PLoS One. 2016;11(4):e0154143.
- DOI: 10.1371/journal.pone.0154143
- Singh TD, Fugate JE, Hocker S, et al. Predictors of outcome in HSV encephalitis. J Neurol. 2016;263(2):277-289.
- DOI: 10.1007/s00415-015-7960-8
- Rabinstein AA. Herpes virus encephalitis in adults: current knowledge and old myths. Neurol Clin. 2017;35(4):695-705.
- DOI: 10.1016/j.ncl.2017.06.006
- Okanishi T, Yamamoto H, Hosokawa T, et al. Diffusion-weighted MRI for early diagnosis of neonatal herpes simplex encephalitis. Brain Dev. 2015;37(4):423-431.
- DOI: 10.1016/j.braindev.2014.07.006
- Wong AM, Yeh CH, Lin JJ, et al. Arterial spin-labeling perfusion imaging of childhood encephalitis: correlation with seizure and clinical outcome. Neuroradiology. 2018;60(9):961-970.
- DOI: 10.1007/s00234-018-2062-9
- Sainz-de-la-Maza S, Casado JL, Pérez-Elías MJ, et al. Incidence and prognosis of immune reconstitution inflammatory syndrome in HIV-associated progressive multifocal leucoencephalopathy. Eur J Neurol. 2016;23(5):919-925.
- DOI: 10.1111/ene.12963
- Скрипченко Н.В., Савина М.В., Команцев В.Н., Иванова Г.П. Вирусные энцефалиты у детей: прогнозирование исходов // Детские инфекции. - 2009. - Т.8. - №2. - С. 3-5.
- Скрипченко Е.Ю., Иванова Г.П., Скрипченко Н.В., и др. Клинико-лабораторная дифференциальная диагностика рассеянного склероза, диссеминированных энцефаломиелитов и энцефалитов у детей // Вестник Российской военно-медицинской академии. - 2018. -№3. - C. 158-159.
- Baten A, Desai M, Melo-Bicchi M, Gutierrez C. Continuous electroencephalogram as a biomarker of disease progression and severity in herpes simplex virus-1 encephalitis. Clin EEG Neurosci. 2019;50(5):361-365.
- DOI: 10.1177/1550059419835705
- Дамулин И.В., Екушева Е.В. Клиническое значение феномена нейропластичности при ишемическом инсульте // Анналы клинической и экспериментальной неврологии. - 2016. - Т.10. - №1. - С. 57-64.
- Екушева Е.В., Дамулин И.В. К вопросу о межполушарной асимметрии в условиях нормы и патологии // Журнал неврологии и психиатрии им. C.C. Корсакова. - 2014. - Т.114. - №3. - С. 92-97.


