Переходные пояснично-крестцовые позвонки у детей и подростков (обзор литературы, иллюстрированный собственными клиническими наблюдениями)
Автор: Скрябин Е. Г., Кривцов А. Ю., Кичерова О. А., Клоков И. Н., Зотов П. Б., Аксельров М. А.
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Обзор литературы
Статья в выпуске: 2 т.30, 2024 года.
Бесплатный доступ
Актуальность. Анализ медицинской литературы, посвящённой различным аспектам переходных пояснично-крестцовых позвонков, показывает крайне ограниченное количество публикаций, освещающих течение этого заболевания в детской и подростковой популяции.Цель работы - на основании анализа современной медицинской литературы рассмотреть вопросы эпидемиологии, диагностики, лечения и профилактики переходных пояснично-крестцовых позвонков у пациентов детского и подросткового возраста, проиллюстрировав материал собственными клиническими наблюдениями.Материалы и методы. Поиск научных источников осуществлен в поисковой системе PubMed и электронной библиотеке КиберЛенинка. Для анализа отобрано 75 публикаций, вышедших в свет в период с 1984 по 2023 год, отечественных литературных источников - 7 (9,3 %), иностранных - 68 (90,7 %). Результаты и обсуждение. Частота общепопуляционной встречаемости переходных позвонков у детей и подростков, по данным литературных источников, составляет 16,8 %. В структуре переходных позвонков у детей преобладает II тип заболевания по классификации AE. Castellvi - 43,2 % случаев. Основным клиническим симптомом патологии является боль пояснично-крестцовой локализации, интенсивность которой по визуальной аналоговой шкале у детей соответствует в среднем 3,0 баллам. У взрослых пациентов с аналогичной патологией средняя интенсивность боли по той же самой шкале составляет 7,5 балла. Наиболее информативным методом диагностики заболевания является компьютерная томография, позволяющая получить как изображения в 3D-формате, так и срезы на уровне псевдоартроза между увеличенным в размерах поперечным отростком (или отростками) надкрестцового позвонка и крылом крестца. С целью купирования боли у детей с переходными позвонками используют как консервативные, так и оперативные методы. Наиболее часто применяемой операцией является псевдоартрэктомия. Изучение отдаленных результатов через год после проведенного вмешательства позволяет у всех оперированных детей зарегистрировать отсутствие боли. Меры профилактики переходных пояснично-крестцовых позвонков не разработаны.Заключение. Анализ опубликованных литературных источников свидетельствует о том, что переходные позвонки являются часто диагностируемой патологией у детей и подростков. Современные методы лучевой визуализации позволяют точно устанавливать не только наличие заболевания, но и дифференцировать его тип. Основным клиническим симптомом переходных позвонков является боль пояснично-крестцовой локализации, трудно купирующаяся консервативными методами терапии. Из оперативных методов лечения у детей и подростков чаще других применяется псевдоартрэктомия, позволяющая достичь стойкого купирования вертеброгенного болевого синдрома. Меры специфической профилактики заболевания не разработаны.
Дети и подростки, переходные пояснично-крестовые позвонки, псевдоартроз, поясничная боль, диагностика, лечение, псевдоартрэктомия, купирование боли, отдалённый результат лечения, обзор литературы
Короткий адрес: https://sciup.org/142240826
IDR: 142240826 | УДК: 616.711.6/.7-009.7-053.2(048.8) | DOI: 10.18019/1028-4427-2024-30-2-282-291
Текст обзорной статьи Переходные пояснично-крестцовые позвонки у детей и подростков (обзор литературы, иллюстрированный собственными клиническими наблюдениями)
Переходные пояснично-крестцовые позвонки в форме сакрализации LV и люмбализации SI относят к врождённой патологии, обусловленной мутацией гена Hox на 4-ой неделе внутриутробного развития плода [1]. Частота диагностики патологии может достигать 46 % клинических наблюдений [2] и зависит от того, какие категории пациентов подвергаются обследованию, какие методы лучевой визуализации при этом применяются и как интерпретируются полученные результаты [3, 4].
Анализ современной научной литературы, посвящённой различным аспектам переходных пояснично-крестцовых позвонков, показывает крайне малое количество публикаций, освещающих течение сакрализации и люмбализации в детской и подростковой популяции [5]. Этот факт является трудно объяснимым, учитывая врождённой характер заболевания, а значит, высокую вероятность манифестации клинических и лучевых симптомов патологии у растущих пациентов [6].
Цель работы — на основании анализа современной медицинской литературы рассмотреть вопросы эпидемиологии, диагностики, лечения и профилактики переходных пояснично-крестцовых позвонков у пациентов детского и подросткового возраста, проиллюстрировав материал собственными клиническими наблюдениями.
МАТЕРИАЛЫ И МЕТОДЫ
Поиск научных источников осуществлен в поисковой системе PubMed и электронной библиотеке КиберЛенинка за период с 1984 по 2023 гг. В ходе исследования использованы следующие поисковые слова на русском и английском языках: переходные пояснично-крестцовые позвонки (lumbosacral transitional vertebra), детский и подростковый возраст (childhood and adolescence), частота встречаемости патологии (incidence of pathology), интенсивность вертеброгенного болевого синдрома (intensity of vertebrogenic pain syndrome), компьютерная томография (computed tomography), консервативная терапия (conservative therapy), оперативные методы лечения (operative methods of treatment), отдалённые результаты лечения (long-term treatment results), профилактика (prevention).
Критерии включения научных публикаций в исследование:
-
— полнотекстовые научные статьи, в которых представлены основополагающие сведения о переходных пояснично-крестцовых позвонках (этиология, классификация);
-
— полнотекстовые научные публикации, в которых приводится современная информация о течении переходных позвонков (клиническая симптоматика, вопросы лучевой диагностики, консервативных и оперативных методов лечения, отделённые результаты проводимой терапии) у пациентов детского и подросткового возраста;
-
— полнотекстовые научные работы, в которых изложены результаты моноцентровых когортных наблюдений и исследований «случай-контроль», иллюстрирующих конкретные клинические наблюдения детей и подростков, испытывающих болевой синдром, обусловленный переходными пояснично-крестцовыми позвонками.
Критерии невключения: тезисы научно-практических конференций, а также научные статьи, в которых отсутствует информация о том, что клиническим материалом для проведения исследования явились дети и подростки с переходными позвонками пояснично-крестцовой локализации.
В общей сложности для написания обзора литературы было отобрано 75 публикаций, из них отечественных источников — 7 (9,3 %), иностранных — 68 (90,7 %).
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Анализ представленных сведений показывает, что минимальная частота изучаемой патологии составляет 6,1 % клинических наблюдений [7], максимальная — 30,0 % случаев [8], составив, в среднем, 16,8 % (табл. 1).
Общепопуляционная частота диагностики переходных позвонков, установленная на основании методов клинического обследования и лучевой визуализации пациентов всех возрастов, находится в широком диапазоне — от 4 до 30 % [9], составив, в среднем, всё те же самые 16 % случаев [10].
Основным клиническим симптомом заболевания являются боли пояснично-крестцовой локализации [11]. Дебют боли, как правило, приходится на возраст старше 30 лет [12]. Причиной боли чаще всего служат дегенеративные процессы в межпозвонковых дисках и дугоотростчатых суставах, расположенных выше относительно аномального позвоночно-двигательного сегмента [13–15]. У детей и подростков, в силу анатомо-физиологических особенностей позвоночника, дегенерация дисков и суставов выражена минимально, либо отсутствует вовсе, именно поэтому, даже имея лучевые симптомы пере- ходных позвонков, они не жалуются на боль [7], либо болевой синдром у них выражен незначительно и редко превышает 3 балла по визуальной аналоговой шкале [16]. В то же самое время у взрослых пациентов интенсивность поясничной боли по аналогичной шкале составляет, в среднем, 7,5 балла [17].
Важной клинической характеристикой боли у подростков с переходными пояснично-крестцовыми позвонками является её точечная локализация в проекции псевдоартроза или конкресценции между увеличенным в размерах поперечным отростком позвонка LV и крылом крестца с одной или с обеих сторон, в зависимости от типа патологии [7]. Пациент, по просьбе врача, проводящего клиническую диагностику, может установить один из своих пальцев в указанную точку (на 1 см ниже и медиальнее задней верхней подвздошной ости), локализуя боль и, если это произойдет, то данный факт необходимо расценивать как положительный «пальцевой тест Fortin'а» [18], присущий переходным позвонкам [19].
У подростков боль из пояснично-крестцового отдела позвоночника может иррадиировать в ягодицу и дистальнее по нижней конечности, достигая уровня стопы [20]. Причиной такой боли является дегенеративное поражение межпозвонкового диска, вплоть до стадии секвестрации, обычно расположенного тотчас выше относительно аномального [21]. Частота диагностики переходных позвонков у пациентов детского возраста с грыжами межпозвонковых дисков может достигать 30 % случаев [8].
Ряд авторов описывает случаи, когда боль у пациентов локализуется не в зоне псевдоартроза, а в проекции межпозвонкового сустава с контралатеральной стороны, тотчас выше аномального позвоночно-двигательного сегмента [22]. Подобную клиническую ситуацию представляют в своей статье J.S. Brault et al., демонстрируя возможность локализации боли c противоположной стороны у 17-летней спортсменки [23].
Из всех заболеваний позвоночника детского возраста наиболее детально изучена многоплоскостная сколиотическая деформация (рис. 1), протекающая и нередко прогрессирующая на фоне переходных позвонков [24, 25].
Частота коморбидности этих двух нозологических форм вертебро-генной патологии составляет от 6,3 [26] до 25,1 % [27] клинических наблюдений. Пол и возраст пациентов, а также тип имеющихся у них деформаций, как правило, не коррелирует с известными подтипами переходных позвонков [28, 29]. Вместе с тем, опубликованы и противоположные мнения. Так, T.S. Сan et al. приводят данные о том, что среди 125 детей с сакрализацией позвонка LV 66 (52,8 %) человек имели сколиотическую деформацию позвоночника, при этом случаи односторонней сакрализации, в отличие от двухсторонней, у девочек подросткового возраста чаще сопровождались искривлением позвоночника [30]. У детей с генетическим синдромом Williams — Beuren, одним из проявлений которого является сколиоз, частота диагностики переходных позвонков составляет 57 % клинических наблюдений [31], что в несколько раз превышает известную общепопуляционную комор-бидность [27, 32].
Особенностям лечебной тактики у детей со сколиозом, протекающим на фоне переходных позвонков, в медицинской литературе посвящено лишь несколько публикаций. Так, Z. Hu et al. в своей статье предостерегают коллег от выполнения операций не на том
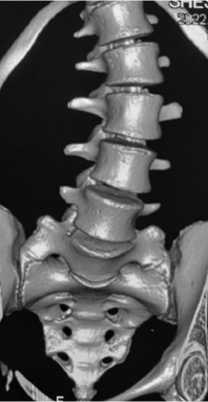
Рис. 1. Компьютерная томограмма поясничного отдела позвоночника и крестца пациентки Ш., 15 лет. Компенсаторная левосторонняя поясничная дуга искривления. Переходный (люмбализированный) пояснично-крестцовый позвонок, тип II, подтип «b» (собственное клиническое наблюдение)
уровне. Связанно это с неверной нумерацией позвонков, что часто встречается в клинической практике [33]. C.S. Lee et al. рекомендуют протяжённость зоны спондилодеза в дистальных отделах у пациентов со сколиозом и переходными позвонками ограничивать позвонком LIII [28]. I. Yamauchi et al., проанализировавшие 5-летние результаты оперативной коррекции сколиоза 5 типа по классификации Lenke у 15 детей, имевших пояснично-крестцовые позвонки, установили, что на всех этапах изучения отдалённых результатов (через 2 недели, через 2 года и через 5 лет после операции) угол наклона позвонка LIV кпереди превышал в среднем на 3º показатели пациентов контрольной группы, не имевших аномалий [34].
Не менее тяжёлой формой вертеброгенной патологии у пациентов детского возраста является спондилолиз межсуставной части дуг и спондилолизный спондилолистез нижних поясничных позвонков [35]. Переходные пояснично-крестцовые позвонки у детей и подростков с этими тяжёлыми заболеваниями диагностируют в 14,7 % случаев (рис. 2).
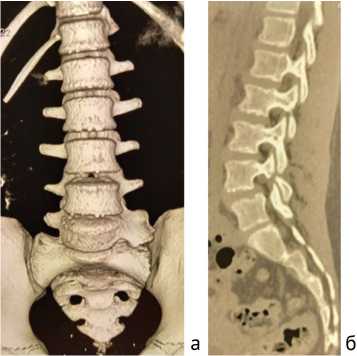
Рис. 2. Компьютерные томограммы поясничного отдела позвоночника и крестца пациентки Д., 11 лет. Переходный (сакрализованный) пояснично-крестцовый позвонок, тип II, подтип «а». Аплазия левого поперечного отростка позвонка ThXII, XII ребра слева (а). Спондилолиз межсуставной части дуги позвонка LIV. Спондилолистез позвонка LIV I степени тяжести (б), собственное клиническое наблюдение
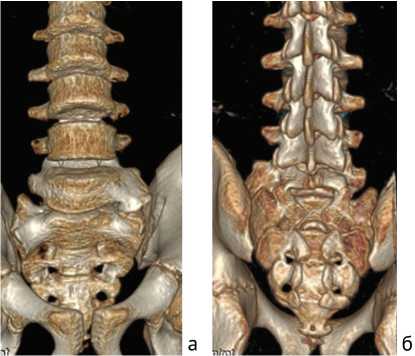
Рис. 3. Компьютерные томограммы поясничного отдела позвоночника и крестца пациента М., 13 лет. Переходный (люмбализированный) поясничнокрестцовый позвонок, тип II, подтип «а», вид спереди (а). Незаращение задней части дуги переходного позвонка, незаращение крестцового канала (б), собственное клиническое наблюдение
Такой показатель частоты встречаемости сакрализации и люмбализации был установлен в ходе комплексной лучевой диагностики у 109 детей в возрасте 3–17 лет со спондилолизным спондилолистезом LIV и LV позвонков I–IV степени тяжести и спондилоптозом [36].
X. Yao et al. уверены в том, что повышенная стабильность (в статье авторов использован термин «increased stability») между сакрализованным позвонком LV и крестцом приводит к чрезмерной подвижности на уровне позвоночно-двигательного сегмента LIV–LV, что предполагает избыточную нагрузку на межсуставную часть дуги позвонка LIV, а значит является фактором высокой степени риска развития спондилолиза позвонка. Эти авторы диагностировали лучевые симптомы переходных позвонков в группе из 102 пациентов различного возраста со спондилолизом позвонка LIV в 36 % клинических наблюдений [37].
Незаращение задней части дуг позвонков (spina bifida posterior) является одной из наиболее часто диагностируемых аномалий развития пояснично-крестцовой локализации [38]. У детей и подростков с переходными пояснично-крестцовыми позвонками посредством лучевой визуализации незаращение дуг выявляют с частотой от 22,7 (при люмбализации) до 27,3 % (при сакрализации) случаев [39] (рис. 3).
Основным клиническим симптомом коморбидно-го течения этих аномалий у детей является болевой синдром [40, 41], выраженность которого по визуальной аналоговой шкале обычно соответствует 3 баллам [16], но в редких случаях может достигать и 8-балльного значения [42]. Взаимоотягощаю-щее влияние переходных позвонков и spina bifida posterior является фактором высокой степени риска формирования дегенерации межпозвонковых дисков, вплоть до стадии их секвестрации [43]. Так, G. Milicic et al. в группе из 65 детей, имевших переходные позвонки и незаращение задней части дуг позвонков, в 56 (86,1 %) клинических наблюдениях установили наличие патологии дисков и расценили их как причину поясничной боли. В процессе диагностики авторы применили магнитно-резонансную томографию [16]. С целью купирования боли в поясничном отделе и нижней конечности M. Kundi et al. использовали препарат «габаптен» в дозировке 100 мг трижды в сутки. Результатом консервативной терапии явилось купирование боли у пациентов с исходных 8 до итоговых 4 баллов по визуальной аналоговой шкале [42].
Известно, что в структуре переходных пояснично-крестцовых позвонков выделяют четыре типа, при этом первых три имеют подтипы «а» и «b» [44]. В детской и подростковой популяции преобладает II тип, при этом подтипы «а» и «b» встречаются практически с одинаковой частотой и характеризуются наличием зоны псевдоартроза между увеличенным в размерах поперечным отростком надкрестцового позвонка и крылом крестца с одной (при подтипе «а») или с обеих (при подтипе «b») сторон (рис. 4).
В современных медицинских публикациях частота диагностики переходных пояснично-крестцовых позвонков у пациентов детского и подросткового возраста изложена в 10 научных статьях на основании 3663 наблюдений (табл. 1).
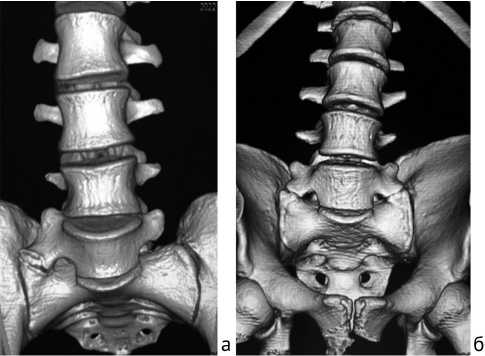
Рис. 4. Компьютерные томограммы поясничного отдела позвоночника и крестца 17-летних пациентов. Переходные (сакрализо-ванные) пояснично-крестцовые позвонки, тип II, подтип «а» (а) и тип II, подтип «b» (б), собственное клиническое наблюдение
Таблица 1
Литературные сведения о частоте диагностики переходных пояснично-крестцовых позвонков у детей и подростков
|
Авторы, страна, год, источник |
Тип исследования |
Количество обследованных пациентов |
Характер патологии |
Частота диагностики патологии, % |
|
Е.Г. Скрябин с соавт., Россия, 2023 [7] |
моноцентровое когортное |
312 |
травма поясничного отдела позвоночника |
6,1 |
|
B. Zhang et al., Китай, 2017 [8] |
случай-контроль |
80 |
грыжа межпозвонковых дисков |
30,0 |
|
92 |
без жалоб |
7,0 |
||
|
D.A. Ibrahim et al., США, 2013 [26] |
моноцентровое когортное |
364 |
идиопатический сколиоз |
10,4 |
|
C.K. Chiu et al., Малайзия, 2023 [27] |
моноцентровое когортное |
998 |
идиопатический сколиоз |
25,1 |
|
C.S. Lee et al., Южная Корея, 2017 [28] |
моноцентровое когортное |
385 |
идиопатический сколиоз |
12,2 |
|
B. Garg et al., Индия, 2021 [29] |
моноцентровое когортное |
198 |
идиопатический сколиоз |
18,2 |
|
Z. Hu et al., Китай, 2016 [33] |
моноцентровое когортное |
657 |
идиопатический сколиоз |
10,6 |
|
I. Yamauchi et al., Япония, 2023 [34] |
моноцентровое когортное |
61 |
идиопатический сколиоз |
24,5 |
|
O.G. Illeez et al., Турция, 2022 [43] |
моноцентровое когортное |
400 |
боль в нижней части спины |
16,8 |
|
J.M. Gennari et al., Франция, 2015 [45] |
случай-контроль |
116 |
боль в нижней части спины |
6,9 |
|
Итого |
3663 |
16,78 |
Мы проанализировали научные статьи 17 авторских коллективов, в которых представлены сведения о частоте диагностики известных типов переходных позвонков у пациентов различного возраста [4, 10, 37, 43, 46–58]. Оказалось, что суммарно в их структуре на долю II типа патологии приходится 43,2 % клинических наблюдений, в то время как I, III и IV типы заболевания встречаются с частотой 32,2, 18,0 и 6,6 % случаев. Детализация патологии по подтипам заболевания показала преобладание форм, относящихся к разновидности IIa с частотой 26,9 %, к разновидности IIb — с частотой 25,9 % клинических наблюдений [43, 50, 55].
Наиболее информативным методом лучевой визуализации переходных позвонков в детской популяции является компьютерная томография, позволяющая получить изображения как в 3D-формате, так и срезы на уровне псевдоартроза между увеличенным в размерах поперечным отростком (или отростками) надкрестцового позвонка и крылом крестца [59]. Представленные выше наши собственные клинические наблюдения (рис. 1–4) в полной мере иллюстрируют сказанное.
С целью купирования боли у пациентов с переходными позвонками, в том числе и детского возраста, используют как консервативные (медикаментозные средства, физиотерапевтические процедуры), так и оперативные (псевдоартрэктомия, радиочастотная абляция, малоинвазивные вмешательства, межтеловой спондилодез) методы [6, 60–66].
Нередко положительный кратковременный эффект от консервативной терапии, особенно в случае применения медикаментозных лечебных блокад, рассматривают как показание для оперативного вмешательства [67]. Среди оперативных методик у пациентов детского возраста наиболее широко применяют метод псевдоартрэктомии [68]. Суть метода состоит в рассечении основания поперечного отростка переходного позвонка высокоскоростной дрелью, что приводит к снижению механического напряжения в зоне псевдоартроза [69].
Изучая научные статьи, посвящённые применению псевдоартрэктомии в клинической практике, мы обнаружили четыре публикации, в которых приведены примеры использования этого метода лечения у пациентов детского и подросткового возраста (табл. 2). Во всех четырех публикациях показателями эффективности проведённой псевдоартрэктомии являлось купирование боли, проводимой консервативной терапией — кратковременный лечебный эффект.
Таблица 2
Научные публикации, в которых представлены сведения о применении метода псевдоартрэктомии в лечении боли, обусловленной переходными пояснично-крестцовыми позвонками у детей и подростков
|
Авторы, страна, год, источник |
Вид исследования |
Характеристика пациентов |
Длительность болевого |
Длительность наблюдения |
||
|
кол-во |
пол |
возраст, лет |
синдрома до операции |
|||
|
G. Sumarriva et al., США, 2022 [62] |
многоцентровое когортное |
1 |
м |
17 |
2 года |
4 года |
|
H. Babu et al., США, 2017 [70] |
моноцентровое когортное |
1 |
ж |
17 |
4 года |
1 год |
|
C. Cuenca et al., 2019, Франция [71] |
моноцентровое когортное |
1 |
м |
13 |
4 года |
1 год |
|
C.E. Louie et al., Германия – США, 2019 [72] |
моноцентровое когортное |
2 |
ж |
15 |
9 мес. |
1 год |
|
2 года 3 мес. |
||||||
Представленные в таблице 2 сведения указывают на то, что во всех случаях авторам удалось добиться положительного эффекта на продолжительный период времени. По данным A.L. Mikula et al., сравнивших результаты применения методик псевдоартрэктомии и заднего спондилодеза в группе пациентов с поясничной болью, вызванной переходными позвонками, эффективность спондилодеза в достижении положительного результата превышает эффективность резекции при долгосрочном, более 1 года, наблюдении — 78 и 28 % клинических наблюдений соответственно [73]. Применительно к пациентам детского возраста, страдающим поясничной болью, вызванной переходными позвонками, методика транспедикулярного спондилодеза применена у одного больного с положительным лечебным эффектом [61].
Актуальной проблемой современной педиатрии является профилактика боли, ассоциированной с врождёнными заболеваниями позвоночника [74]. В полной мере сказанное относится к такой патологии у детей, как переходные позвонки [75]. Учитывая тот факт, что заболевание носит врождённый характер, а значит, сформировано внутриутробно, с профилактической целью воздействовать на процесс онтогенеза не представляется возможным [76]. Предложения некоторых авторов проводить превентивное рентгенологическое исследование позвоночника у детей для выявления аномалий его развития [12] не является профилактической мерой, а направлено на диагностику предполагаемой патологии и с различных позиций, в том числе деонтологических и противорадиоционных, не целесообразно [36].
ЗАКЛЮЧЕНИЕ
Различным аспектам переходных пояснично-крестцовых позвонков у пациентов детского возраста посвящено малое количество научных статей. При этом анализ опубликованных литературных источников свидетельствует о том, что переходные позвонки являются часто диагностируемой патологией у детей и подростков. Современные методы лучевой визуализации позволяют точно устанавливать не только наличие заболевания, но и дифференцировать его тип. Основным клиническим симптомом переходных позвонков является боль пояснично-крестцовой локализации, трудно купируемая консервативными методами терапии. Из оперативных методов лечения у детей и подростков чаще других применяют псевдоартрэктомию, позволяющую достичь стойкого купирования вертеброгенного болевого синдрома. Учитывая тот факт, что заболевание формируется внутриутробно и манифестирует клиническими проявлениями в разные возрастные периоды, меры его специфической профилактики не разработаны.
Список литературы Переходные пояснично-крестцовые позвонки у детей и подростков (обзор литературы, иллюстрированный собственными клиническими наблюдениями)
- Кабак С.Л., Заточная В.В., Жижко-Михасевич Н.О. Врожденные аномалии пояснично-крестцового отдела позвоночника. Известия Национальной академии наук Беларуси. Серия медицинских наук. 2020;17(4):401-408. doi: 10.29235/1814-6023-2020-17-4-401-408
- Ashour A, Hassan A, Aly M. et al. Prevalence of Bertolotti's Syndrome in Lumbosacral Surgery Procedures. Cureus. 2022;14(6):26341. doi: 10.7759/cureus.26341
- Krenn VA, Fornai C, Webb NM, Woodert MA, Prosch H, Haeusler M. The morphological consequences of segmentation anomalies in the human sacrum. Am J Biol Anthropol. 2022;177(4):690-707. doi: 10.1002/ajpa.24466
- Vaidya R, Bhatia M. Lumbosacral Transitional Vertebra in Military Aviation Candidates: A Cross-Section Study. Indian JAerosp Med. 2021;65(1):29-32. doi: 10.25259/IJASM_50_2020
- Passias PG, Poorman GW, Jalai CM, et al. Incidence of Congenital Spinal Abnormalities Among Pediatric Patients and Their Association With Scoliosis and Systemic Anomalies. JPediatr Orthop. 2019;39(8):e608-e613. doi: 10.1097/ BP0.0000000000001066
- Скрябин Е.Г. Локальная инъекционная терапия боли у пациентов с переходными пояснично-крестцовыми позвонками. Российский журнал боли. 2023;21(2):66-71. doi: 10.17116/pain20232102166
- Скрябин Е.Г., Назарова А.С., Зотов П.Б. и др. Переходные пояснично-крестцовые позвонки у детей и подростков с травмой люмбального отдела позвоночника: частота диагностики и особенности клинической симптоматики. Гений ортопедии. 2023;29(1):43-48. doi: 10.18019/1028-4427-2023-29-1-43-48. EDN: MYVTUY.
- Zhang B, Wang L, Wang H, et al. Lumbosacral Transitional Vertebra: Possible Role in the Pathogenesis of Adolescent Lumbar Disc Herniation. WorldNeurosurg. 2017;107:983-989. doi: 10.1016/j.wneu.2017.07.095
- Sugiura K, Morimoto M, Higashino K. et al. Transitional vertebrae and numerical variants of the spine: prevalence and relationship to low back pain or degenerative spondylolisthesis. Bone Joint J. 2021;103-B(7):1301-1308. doi: 10.1302/0301-620X.103B7.BJJ-2020-1760.R1
- Hanhivaara J, Määttä JH, Karppinen J, et al. The Association of Lumbosacral Transitional Vertebrae with Low Back Pain and Lumbar Degenerative Findings in MRI: A Large Cohort Study. Spine (Phila Pa 1976). 2022;47(2):153-162. doi: 10.1097/BRS.0000000000004244
- Desai A, McGrath K, Rao EM, et al. Examining degenerative disease adjacent to lumbosacral transitional vertebrae: a retrospective cohort study. J Neurosurg Spine. 2023:1-8. doi: 10.3171/2023.2.SPINE221071
- Юлин В.С., Шпагин М.В., Колесников М.В. Синдром Бертолотти. Трудный пациент. 2020;18(3):13-16. doi: 10.24411/2074-1995-2020-10012
- Bhagchandani C, Murugan C, Jakkepally S, et al. A Whole Spine MRI Based Study of the Prevalence, Associated Disc Degeneration and Anatomical Correlations of Lumbosacral Transitional Vertebra. Global Spine J. 2023:21925682231161559. doi: 10.1177/21925682231161559
- Murgai RR, Ponrartana S, Andras LM, et al. Symptomatic Unilateral Lumbosacral Transitional Vertebrae: Clinical and Imaging Assessment. Spine Res. 2021;7(7):25. doi: 10.36648/2471-8173.21.7.25
- Kaniewska M, Kuhn D, Deininger-Czermak E, et al. 3D zero-echo time and 3D T1-weighted gradient-echo MRI sequences as an alternative to CT for the evaluation of the lumbar facet joints and lumbosacral transitional vertebrae. Acta Radiol. 2023;64(6):2137-2144. doi: 10.1177/02841851231165487
- Milicic G, Krolo I, Anticevic D, et al. Causal connection of non-specific low back pain and disc degeneration in children with transitional vertebra and/or Spina bifida occulta: role of magnetic resonance-prospective study. Coll Antropol. 2012;36(2):627-633.
- Park MK, Son SK, Park WW, et al. Unilateral Biportal Endoscopy for Decompression of Extraforaminal Stenosis at the Lumbosacral Junction: Surgical Techniques and Clinical Outcomes. Neurospine. 2021;18(4):871-879. doi: 10.14245/ ns.2142146.073
- Fortin JD, Falco FJ. The Fortin finger test: an indicator of sacroiliac pain. Am J Orthop (Belle Mead NJ). 1997;26(7):477-480.
- Achta AF, Hamdaoui O, Banao M. et al. Imaging of Bertolotti Syndrome. EAS J Radiol Imaging Technol. 2022:4(6):139-142. doi: 10.36349/easjrit.2022.v04i06.005
- Farheen B, Madhavi C, Kumar MP. Prevalence of lumbosacral transitional vertebra in patients presenting with low backache and it's association with degenerative spine changes on MRI: a study in rural tertiary care hospital of South India. Indian J Applied Research. 2023;13(3):57-60. doi: 10.36106/ijar/9002382
- Becker L, Adl Amini D, Ziegeler K, et al. Approach-related anatomical differences in patients with lumbo-sacral transitional vertebrae undergoing lumbar fusion surgery at level L4/5. Arch Orthop Trauma Surg. 2023;143(4):1753-1759. doi: 10.1007/s00402-021-04303-2
- Sencan S, Azizov S, Celenlioglu AE, et al. Effect of sacralization on the success of lumbar transforaminal epidural steroid injection treatment: prospective clinical trial. Skeletal Radiol. 2023;52(10):1949-1957. doi: 10.1007/s00256-022-04089-3
- Brault JS, Smith J, Currier BL. Partial lumbosacral transitional vertebra resection for contralateral facetogenic pain. Spine (Phila Pa 1976). 2001;26(2):226-9. doi: 10.1097/00007632-200101150-00020
- Chu ECP, Huang KHK, Shum JSF. Lumbosacral transitional vertebra as a potential contributing factor to scoliosis: a report of two cases. Asia-Pac Chiropr J. 2020;1:007. doi: 10.46323/2021007
- Ali E, Hossain F, Kakuli SA. et al. Interpretation and Therapeutic Intervention of Lumbosacral Transitional Vertebra (LSTV). Biomed J Sci & Tech Res. 2023;47(5):39982-39987. doi: 10.26717/BJSTR.2023.47.007569
- Ibrahim DA, Myung KS, Skaggs DL. Ten percent of patients with adolescent idiopathic scoliosis have variations in the number of thoracic or lumbar vertebrae. J Bone Joint Surg Am. 2013;95(9):828-33. doi: 10.2106/JBJS.L.00461
- Chiu CK, Chin TF, Chung WH, et al. Variations in the Number of Vertebrae, Prevalence of Lumbosacral Transitional Vertebra and Prevalence of Cervical Rib among Surgical Patients with Adolescent Idiopathic Scoliosis: An Analysis of 998 Radiographs. Spine (Phila Pa 1976). 2023. doi: 10.1097/BRS.0000000000004711
- Lee CS, Ha JK, Kim DG, et al. The clinical importance of lumbosacral transitional vertebra in patients with adolescent idiopathic scoliosis. Spine (Phila Pa 1976). 2015;40(17):E964-E970. doi: 10.1097/BRS.0000000000000945
- Garg B, Mehta N, Goyal A, et al. Variations in the Number of Thoracic and Lumbar Vertebrae in Patients With Adolescent Idiopathic Scoliosis: A Retrospective, Observational Study. Int J Spine Surg. 2021;15(2):359-367. doi: 10.14444/8047
- Can TS. Evaluation of scoliosis in patients with lumbosacral transitional vertebra. J Surg Med. 2020;4(6):486-490. doi: 10.28982/josam.735849
- Schmitz A, Reutershahn E, Seiffert P, Das M. First description of frequent occurrence of supernumerary lumbar ribs and transitional vertebrae in children with Williams-Beuren syndrome. PediatrRadiol. 2023;53(2):244-248. doi: 10.1007/ s00247-022-05493-6
- Андронников Е.А., Михалкина Н.Г., Алексеева Т.В., Гогулина Н.В. Об особенностях оперативного лечения пациентов с сопутствующей патологией при сколиотической болезни. Клиническая медицина. 2020;98(11-12):781-787. doi: 10.30629/0023-2149-2020-98-11-12-781-787
- Hu Z, Zhang Z, Zhao Z, et al. A neglected point in surgical treatment of adolescent idiopathic scoliosis: Variations in the number of vertebrae. Medicine (Baltimore). 2016;95(34):e4682. doi: 10.1097/MD.0000000000004682
- Yamauchi I, Nakashima H, Machino M, et al. Relationship between lumbosacral transitional vertebra and postoperative outcomes of patients with Lenke 5C adolescent idiopathic scoliosis: a minimum 5-year follow-up study. Eur Spine J. 2023;32(6):2221-2227. doi: 10.1007/s00586-023-07752-y
- Суюндуков А.Р., Николаев Н.С., Кузьмина В.А. с соавт. Малоинвазивная реконструкция дуги позвонка при лечении спондилолистеза у детей и подростков. Современные технологии в медицине. 2021;13(5):62-69. doi: 10.17691/ stm2021.13.5.08
- Скрябин Е.Г., Яковлев Е.О., Галеева О.В. Лучевая характеристика дисплазий и аномалий развития пояснично-крестцовой локализации у детей со спондилолистезом нижних поясничных позвонков. Российский электронный журнал лучевой диагностики. 2021;11(4):75-83. doi: 10.21569/2222-7415-2021-11-4-75-83
- Yao X, Ding R, Liu J, et al. Association between lumbar sacralization and increased degree of vertebral slippage and disc degeneration in patients with L4 spondylolysis. JNeurosurgSpine. 2019:1-5. doi: 10.3171/2018.11.SPINE18900
- Худякова Н.В., Пчелин И.Ю., Шишкин А.Н. и др. Урологическая патология у пациентов со Spina bifida: обзор литературы. Juvenis scientia. 2022;8(5):5-15. doi: 10.32415/jscientia_2022_8_5_5-15
- Yonguc G, Sayhan S, Cirpan S, et al. Posterior Wall Defect of Sacrum: An Anatomical Study of Sacral Spina Bifida. Turk Neurosurg. 2021;31(3):339-347. doi: 10.5137/1019-5149.JTN.29180-20.3
- Paraskevas G, Tzika M, Kitsoulis P. Lumbosacral transitional vertebra associated with sacral spina bifida occulta: a case report. ActaMedica (Hradec Kralove). 2013;56(3):126-129. doi: 10.14712/18059694.2014.21
- Sharma A, Kumar A, Kapila A. Co-existence of spina bifida occulta and lumbosacral transitional vertebra in patients presenting with lower back pain. Reumatologia. 2022;60(1):70-75. doi: 10.5114/reum.2022.114171
- Kundi M, Habib M, Babar S, et al. Transitional Vertebra and Spina Bifida Occulta Related with Chronic Low Back Pain in a Young Patient. Cureus. 2016;8(10):e837. doi: 10.7759/cureus.837
- Illeez OG, Ulger FEB, Aktas I. The effect of transitional vertebrae and spina bifida occulta on disc herniation, disc degeneration, and end-plate changes in pediatric patients with low back pain. Acta Orthop Belg. 2022;88(2):275-283. doi: 10.52628/88.2.8528
- Castellvi AE, Goldstein LA, Chan DP. Lumbosacral transitional vertebrae and their relationship with lumbar extradural defects. Spine (Phila Pa 1976). 1984;9(5):493-5. doi: 10.1097/00007632-198407000-00014
- Gennari JM, Themar-Noel C, Panuel M, et al. Adolescent spinal pain: the pediatric orthopedist's point of view. Orthop Traumatol Surg Res. 2015;101(6):247-250. doi: 10.1016/j.otsr.2015.06.012
- Nardo L, Alizai H, Virayavanich W, et al. Lumbosacral transitional vertebrae: association with low back pain. Radiology. 2012;265(2):497-503. doi: 10.1148/radiol.12112747
- Tang M, Yang XF, Yang SW, et al. Lumbosacral transitional vertebra in a population-based study of 5860 individuals: prevalence and relationship to low back pain. Eur J Radiol. 2014;83(9):1679-82. doi: 10.1016/j.ejrad.2014.05.036
- Kanematsu R, Hanakita J, Takahashi T, et al. Extraforaminal entrapment of the fifth lumbar spinal nerve by nearthrosis in patients with lumbosacral transitional vertebrae. Eur Spine J. 2020;29(9):2215-2221. doi: 10.1007/s00586-020-06460-1
- Aamir S, Imtiaz H, Rehman Z, et al. Lumbosacral Transitional Vertebrae In Patients Visiting Tertiary Care Hospital Of Khyber Pakhtukhwa: A Radiological Study. JAyub Med Coll Abbottabad. 2020;32(2):234-237.
- Luo R, Barsoum D, Ashraf H, et al. Prevalence of Lumbosacral Transitional Vertebrae in Patients with Symptomatic Femoroacetabular Impingement Requiring HipArthroscopy.Arthroscopy.2021;37(1):149-155. doi: 10.1016/j.arthro.2020.08.034
- Sivakumar V, Poonam C, Ethiraj D. et al. Lumbosacral Transitional Vertebra - Prevalence of Different Types in South Indian Population with Low Backache. JKIMSU. 2021;10(2):76-84.
- Kappor K, Shukla A. Lumbosacral Transitional Vertebra: Prevalence and Association with Low Backache. Med Res Chronicles. 2022;9(1):38-44. doi: 10.26838/MEDRECH.2022.9.1.578
- Daniel P, Joel JJ, Rana PK. Lumbosacral Transitional Vertebrae in Patients with Low Back Pain: Radiological Classification and Morphometric Analysis. J Anat Soc India. 2019;68:123-128. doi: 10.4103/JASI.JASI_61_19
- Apaydin M, Uluc ME, Sezgin G. Lumbosacral transitional vertebra in the young men population with low back pain: anatomical considerations and degenerations (transitional vertebra types in the young men population with low back pain). Radiol Med. 2019;124(5):375-381. doi: 10.1007/s11547-018-0974-4
- Vinha A, Bartolo J, Lemos C, et al. Lumbosacral transitional vertebrae: prevalence in a southern European population and its association with low back pain. Eur Spine J. 2022;31(12):3647-3653. doi: 10.1007/s00586-022-07415-4
- Landauer F, Trieb K. Diagnostic Limitations and Aspects of the Lumbosacral Transitional Vertebrae (LSTV). Appl Sci. 2022;12(21):10830. doi: 10.3390/app122110830
- Ahmadinejad N, Ghanaati H, Firouznia K. et al. Pathological Findings of Spinal MRI in Patients with Lumbosacral Transitional Vertebra. Res J Biol Sci. 2009;4(2):166-170.
- Haffer H, Becker L, Putzier M, et al. Changes of Fixed Anatomical Spinopelvic Parameter in Patients with Lumbosacral Transitional Vertebrae: A Matched Pair Analysis. Diagnostics (Basel). 2021;11(1):59. doi: 10.3390/diagnostics11010059
- Bhenderu LSS, Lyon KA, Richardson WT, et al. Treatment of unilateral L5-S1 locked facet in a pediatric patient. Surg Neurol Int. 2023;14:133. doi: 10.25259/SNI_234_2023
- Tay M, Sian SCSH, Eow CZ, et al. Ultrasound-Guided Lumbar Spine Injection for Axial and Radicular Pain: A Single Institution Early Experience. Asian Spine J. 2021;15(2):216-223. doi: 10.31616/asj.2019.0399
- Dhanjani S, Altaleb M, Margalit A, et al. Pediatric Back Pain Associated with Bertolotti Syndrome: A Report of 3 Cases with Varying Treatment Strategies. JBJS Case Connect. 2021;11(4). doi: 10.2106/JBJS.CC.21.00068
- Sumarriva G, Cook B, Celestre P. Surgical Resection of Bertolotti Syndrome. Ochsner J. 2022;22(1):76-79. doi: 10.31486/toj.21.0012
- Wu PH, Sebastian M, Kim HS, Heng GTY. How I do it? Uniportal full endoscopic pseudoarthrosis release of left L5/S1 Bertolotti's syndrome under intraoperative computer tomographic guidance in an ambulatory setting. Acta Neurochir (Wien). 2021;163(10):2789-2795. doi: 10.1007/s00701-021-04975-0
- Mao G, Lubelski D, Zakaria HM, Theodore N. Image-Guided Minimally Invasive Surgery for Treatment of the Bertolotti Syndrome-A Case Study: 2-Dimensional Operative Video. Oper Neurosurg (Hagerstown). 2022;22(5):e222-e223. doi: 10.1227/ons.0000000000000132
- Ткаченко В.Д., Портнягин И.В., Горячева К.В. Эффективность и продолжительность действия радиочастотной денервации фасеточных суставов при боли в нижней части спины. Российский журнал боли. 2021;19(2):27-32. doi: 10.17116/pain20211902127
- Belabbes S, Doumbeneny MJ, Chavihot C, Nguema BE. Bertolotti's Syndrome: An Underdiagnosed Cause for Lower Back Pain in Young Adults. SAS J Med. 2022;8(4): 332-337. doi: 10.36347/sasjm.2022.v08i04.022
- McGrath KA, Thompson NR, Fisher E, et al. Quality-of-life and postoperative satisfaction following pseudoarthrectomy in patients with Bertolotti syndrome. SpineJ. 2022;22(8):1292-1300. doi: 10.1016/j.spinee.2022.02.010
- Chang CJ, Chiu YP, Ji HR, et al. Surgical interventions for Bertolotti's syndrome: case report and review of unsatisfactory cases in the literature. BMC Surg. 2022;22(1):36. doi: 10.1186/s12893-022-01498-y
- Ju CI, Kim SW, Kim JG, et al. Decompressive L5 Transverse Processectomy for Bertolotti's Syndrome: A Preliminary Study. Pain Physician. 2017;20(6):E923-E932.
- Babu H, Lagman C, Kim Tt, et al. Intraoperative navigation-guided resection of anomalous transverse processes in patients with Bertolotti's syndrome. Surg Neurol Int. 2017;8:236. doi: 10.4103/sni.sni_173_17
- Cuenca C, Bataille J, Ghouilem M, et al. Bertolotti's syndrome in children: From low-back pain to surgery. A case report. Neurochirurgie. 2019;65(6):421-424. doi: 10.1016/j.neuchi.2019.06.004
- Louie CE, Hong J, Bauer DF. Surgical management of Bertolotti's syndrome in two adolescents and literature review. Surg Neurol Int. 2019;10:135. doi: 10.25259/SNI-305-2019
- Mikula AL, Lakomkin N, Ransom RC, et al. Operative Treatment of Bertolotti Syndrome: Resection Versus Fusion. World Neurosurg. 2022;165:e311-e316. doi: 10.1016/j.wneu.2022.06.042
- Gupta A, Badin D, Leland CR, et al. Updating the Evidence: Systematic Literature Review of Risk Factors and Strategies for Prevention, Diagnosis, and Treatment of Surgical Site Infection After Pediatric Scoliosis Surgery. J Pediatr Orthop. 2023;43(8):e657-e668. doi: 10.1097/BPO.0000000000002464
- Hanaoka S, Nakano Y, Nemoto M, et al. Automatic detection of vertebral number abnormalities in body CT images. Int J Comput Assist Radiol Surg. 2017;12(5):719-732. doi: 10.1007/s11548-016-1516-y
- Rojas CV, Olivares JI, Tutor PM, et al. Ontogeny of morphological variations in the vertebral column: Prevalence and bony variability in young Spanish children. Ann Anat. 2022;240:151888. doi: 10.1016/j.aanat.2022.151888


