Психоэмоциональное состояние медицинских сотрудников Вологодской области в период вспышки COVID-19: результаты социологического опроса
Автор: Шматова Юлия Евгеньевна, Разварина Ирина Николаевна
Журнал: Социальное пространство @socialarea
Рубрика: Социогуманитарные исследования
Статья в выпуске: 3 т.8, 2022 года.
Бесплатный доступ
Цель работы - оценка психологических последствий пандемии COVID-19 для медицинских сотрудников, работающих в «красной зоне». Применялись общенаучные и эмпирические методы исследования. Информационная база - данные социологического опроса 67 медицинских сотрудников моногоспиталей Вологодской области, а также 1500 жителей региона, проведенного Вологодским научным центром РАН в феврале 2021 года. Научная новизна работы заключается в оценке уровня распространения среди медперсонала психологических проблем, психоэмоциональных расстройств, стратегий совладания со стрессом, выделении групп повышенного риска. Выявлено, что треть имеют симптомы тревоги и/или депрессии, 18% - стресса, 6% - суицидальные мысли, 4,5% - планы самоубийства. При этом недоступность психологической поддержки ощутили 18% медиков, а потребность в штатном психологе выразили 35%. Медики чаще, чем жители региона, ощущали «день сурка», страдали от негативного отношения окружающих и сталкивались с проблемой гибели знакомых, пациентов и коллег. Медперсонал моногоспиталей продемонстрировал большую стрессоустойчивость, чем население в целом, однако медицинские сотрудники чаще выбирали деструктивные методы преодоления тревоги: употребление спиртного, запрещенных препаратов, курение. Более уязвимы высший и средний медперсонал; мужчины; возрастные категории старше 50 либо моложе 30 лет. Риск развития симптомов депрессии положительно коррелирует с возрастом респондента. Молодые сотрудники осознают ухудшение психологического состояния, желают обратиться за помощью, но лишены этой возможности, пытаются преодолеть нарастающую тревогу посредством употребления алкоголя и табакокурения. С возрастом доля прибегающих к данным копинг-стратегиям снижается. Однако опытные медики (старше 50 лет) чаще отрицают наличие у себя проблем психического здоровья и потребности в специализированной помощи, стыдятся обратиться за ней вследствие стигматизации и страха утраты авторитета, пытаются справиться самостоятельно. Поэтому данные категории медицинских сотрудников должны стать основными группами воздействия профилактических мероприятий по укреплению психоэмоционального состояния, предупреждению выгорания, сохранению профессиональных качеств в период повышенной нагрузки на систему здравоохранения.
Пандемия covid-19, медицинские сотрудники, психическое здоровье, психологическое состояние, психологические проблемы, тревога, депрессия, суицидальное поведение, группы риска
Короткий адрес: https://sciup.org/147239183
IDR: 147239183 | УДК: 316.6, | DOI: 10.15838/sa.2022.3.35.7
Текст научной статьи Психоэмоциональное состояние медицинских сотрудников Вологодской области в период вспышки COVID-19: результаты социологического опроса
Введение страха, гнева; отстраненность, беспокойство
Пандемия новой коронавирусной инфекции 2019 года вызвала серьезный кризис во всем мире и оказала сильное давление на национальные системы здравоохранения (Frenkel et al., 2022). Во многих странах потребовалась срочная реструктуризация и реорганизация системы оказания медицинских услуг для поддержки служб неотложной помощи, отделений интенсивной терапии, инфекционных отделений. Медицинские работники мобилизовали все свои ресурсы для оказания экстренной помощи в условиях общей неопределенности. В настоящее время все чаще возникают опасения по поводу их психологической адаптации и состояния психического здоровья (El-Hage et al., 2020).
На так называемых «фронтовых» медицинских работников могут влиять страх заражения, нехватка средств индивидуальной защиты, смерть пациентов и коллег, неукомплектованность штата сотрудников, отсутствие четких протоколов лечения и нехватка медикаментов, необходимость принимать крайне сложные решения, в т. ч. с этической точки зрения, разлука с семьями, одиночество и физическая усталость. Они испытывают большую стигматизацию, чувство беспомощности, вины, одиночества, раздражительность, бессонницу; отмечают плохую концентрацию внимания и нерешительность, ухудшение производительности труда, нежелание работать. В будущем они чаще демонстрируют «избегающее» поведение (Bai et al., 2004; Brooks et al., 2020;). Дополнительными факторами риска для медработников являются отсутствие социальной поддержки и коммуникации, неадаптивные стратегии совладания и недостаточная профессиональная подготовка (Lai et al., 2019). В свою очередь негативные эмоции, испытываемые сотрудниками, лечащими инфицированных, оцениваются ими как триггерные события, которые влекут ошибки и задержки в оказании помощи пациентам (Son et al., 2019), что также увеличивает бремя COVID-19.
Факторный анализ, произведенный немецкими коллегами под руководством Frenkel, показал, что рабочие стрессоры медицинских сотрудников в период пандемии COVID-19 можно сгруппировать в четыре главных латентных фактора: «страх передачи», «вмешательство рабочей нагрузки в личную жизнь» (по мнению авторов, это основной предиктор психологического стресса), «неуверенность / недостаток знаний» и «озабоченность коллективом». А «забота о ко- манде», напротив, повышала стрессоустой-чивость (Frenkel et al., 2022).
В научной литературе существует консенсус в отношении того, что медицинские работники подвергаются повышенному риску развития проблем психического здоровья. Многочисленные данные свидетельствуют, что вспышки коронавирусной болезни имеют глубокие последствия, которые, вероятно, сохранятся в течение многих месяцев и лет. Она связана с дистрессом, ростом тревоги, страха, депрессии, бессонницы, посттравматического стрессового расстройства, алкогольной зависимости, выгорания, количества мыслей о самоповреждении, попыток самоубийства и завершенных суицидов как среди населения в целом, так и среди медицинских сотрудников, особенно сотрудников «красных зон» (Frenkel et al., 2022; Joseph, Bhandari, 2021; El-Hage et al., 2020; Gunnell et al., 2020; Kawohl, Nordt, 2020; Reger et al., 2020; Sher, 2020; Sherman, 2020; Thakur, Jain, 2020; Torales et al., 2020; Wu et al., 2008; Lau et al., 2005).
Методикаисследования
С целью оценки психоэмоционального состояния и суицидального поведения медицинских работников «красной зоны» в период пандемии COVID-19 Вологодским научным центром РАН был проведен социологический опрос персонала двух городских и одной районной больницы.
Задачи исследования:
-
1) дать характеристику психологических проблем, с которыми столкнулись сотрудники медицинских организаций Вологодской области, работающих по линии COVID-19;
-
2) оценить уровень распространения среди них симптомов стресса, тревоги, депрессии и суицидального поведения;
-
3) проанализировать копинговые действия медицинского персонала в период повышения уровня стресса, тревоги и депрессии на фоне пандемии;
-
4) выявить группы повышенного риска развития неблагоприятных психологических исходов у респондентов.
Объект исследования – медицинские сотрудники Вологодской области, работающие по линии COVID-19, предмет – психоэмоциональное состояние медиков в период пандемии.
Метод исследования – социологический опрос в феврале 2021 года.
Информационную базу составили данные двух социологических опросов, проведенных в феврале 2021 года: (1) непосредственно среди медицинских сотрудников и (2) среди населения региона в целом1.
Опрос медицинских сотрудников осуществлялся в двух городских больницах г. Вологды и центральной районной больнице г. Великий Устюг, перепрофилированных в 2020 году в моногоспитали по лечению коронавирусных больных. Выборка составила 67 респондентов, в т. ч 37% – врачи, 45% – медсестры, 18% – младший медицинский персонал. Отметим, что наш опрос медицинских сотрудников моногоспиталей стал частью исследования, проведенного Московским НИИ психиатрии (филиал НМИЦПН им В.П. Сербского МЗ РФ, г. Москва) (Любов и др., 2021). Однако последний2 осуществлялся преимущественно на пике второй волны пандемии в декабре 2020 года без включения Вологодской области.
Таким образом, особенности исследования в нашем регионе заключаются, во-первых, в выборке, которая состояла исключительно из сотрудников «красной зоны», во-вторых, в чуть более позднем сроке проведения – на спаде второй волны пандемии, что сказалось на полученных результатах. Список вопросов для анкеты был значительно расширен, что позволило провести сравнение с психологическим состоянием населения Вологодской области, а не только медицинских сотрудников в других субъектах РФ. Так, помимо шкалы психологического стресса PSM-25 была включена Госпитальная шкала тревоги и депрессии (Zigmond, Snaith, 1983), изначально разработанная в целях предварительной доврачебной диагностики, а позже и для эпидемиологических обследований массового характера. Она неоднократно использовалась в исследованиях пациентов общесоматической сети и населения в целом, в т. ч. ВолНЦ РАН с 2002 года. С ее помощью вычисляется определенная предрасположенность респондента к каким-либо формам психической патологии, выявляется субъективная самооценка психического состояния. Используемые методики позволяют существенно повысить надежность социологических исследований.
В работе применялись общенаучные методы исследования (анализ литературы; изучение и обобщение сведений; сравнение; синтез; индукция; дедукция; классифицирование) и эмпирические методы (измерения; анкетирование; наблюдение; сравнение).
Научная новизна представленной работы заключается в комплексном исследовании особенностей психоэмоционального статуса медицинских сотрудников вологодских моногоспиталей, которое включает в себя анализ испытанных медиками психологических проблем, диагностику симптомов стресса, тревожного и депрессивного расстройств, а также используемых способов преодоления повышенной тревоги в условиях пандемии и кризиса здравоохранения, выявлении групп повышенного риска.
Практическая значимость проведенного исследования позволит определить группы – мишени целевых лечебно-профилактических мероприятий среди медицинского персонала при планировании будущих стратегий, касающихся профилактики нарушений психического здоровья медицинских сотрудников «на передовой», сохранения их профессиональных качеств в кризисных условиях работы.
Обзор источников демонстрирует широкий спектр и диапазон распространенности психических последствий пандемии новой коронавирусной инфекции среди медицинских сотрудников. В целом по различным данным симптомы депрессии в период пандемии новой коронавирусной инфекции испытывали от 9 до 51% медицинских работников, тревоги – 15–45%, нарушений сна – 8–36%, чрезмерного воздействия стресса – 7–72%, симптомы посттравматического стрессового расстройства (ПТСР) наблюдались у 8–50%3. Авторы применяли методики, в которых различались объем и репрезентативность выборки, страна и условия проживания и работы и т. д.
Так, например, в ходе двух китайских исследований 2020 года, основанных на опросе 1563 (Liu et al., 2020) и 1257 (Lai et al., 2020) респондентов, были выявлены схожие результаты: 51% медицинских сотрудников имели симптомы депрессии, 45% – тревоги, а 34–36% – нарушения сна. В последнем опросе дополнительно более чем у 70% обнаружены симптомы дистресса.
Результаты исследования, проведенного Kang и его коллегами (994 респондентов), показали, что 34% медицинских работников имели легкие нарушения психического здоровья, 22% – умеренные и 6% – серьезные (Kang et al., 2020).
По данным итальянских исследователей, у половины из 1379 опрошенных медиков наблюдались симптомы ПТСР, у каждого четвертого – тяжелой депрессии, каждого пятого – тревоги и высокого уровня стресса, а у 8% – нарушения сна (Rossi et al., 2020).
По итогам опроса 470 медицинских сотрудников, проведенного Benjamin с коллегами в первую волну пандемии новой коронавирусной инфекции (весна 2020 года), 15% из них имели высокий уровень тревоги, 9% – депрессивные симптомы, 7% – повышенный уровень стресса, 8% – клинические признаки ПТСР. Примечательно, что распространенность тревожности была выше среди сотрудников немедицинского профиля, чем среди врачей и медсестер (21% против 11) (Benjamin et al., 2020).
Итальянское исследование 2020 года (627 опрошенных) показало, что среди специалистов, непосредственно работающих с пациентами с COVID-19, наблюдались значительно более высокие уровни стресса, выгорания, вторичной травмы, тревоги и депрессии. Также среди них в два раза выше доля тех, кто хотел бы обратиться за психологической поддержкой (Trumello et al., 2020).
Отечественные ученые МГППУ совместно с сотрудниками НИИ скорой помощи им. Н.В. Склифосовского провели первое российское исследование, направленное на оценку психологического состояния медработников из разных регионов страны во время первой волны пандемии коронавирусной инфекции. Большинство обследованных специалистов имели высокие показатели профессионального выгорания: 61% испытуемых – по шкале эмоционального истощения, 92% – по шкале деперсонификации (отражает степень формализации контактов с больными и коллегами). Однако был выявлен и положительный момент: 61% специалистов продемонстрировали низкие показатели выгорания по шкале профессиональной успешности, что косвенно свидетельствует о высоком уровне мобилизации медработников и понимании ими своей роли в преодолении пандемии. Более не- благополучными в психологическом плане оказались медицинские работники из регионов: они отличаются от коллег из Москвы более высокими показателями депрессии и тревоги, а также чаще жалуются на нехватку средств защиты.
Союзом охраны психического здоровья и Научно-образовательным центром современных медицинских технологий в 2020 году был проведен Всероссийский опрос (более 500 человек) врачей, медицинских сестер, сотрудников профильных университетов и младшего медицинского персонала из 66 регионов России. По его результатам было обнаружено, что 88% нуждаются в психологической поддержке; 36% испытывают страх заразиться коронавирусом, заразить других людей и непредумышленно стать причиной смерти; 20% боятся тяжелого протекания заболевания у себя; 28% отметили высокий уровень тревоги; 18% – нарушения качества сна; 21% указали на выраженное ощущение подавленности4.
Команда приложения популярного сервиса для медиков «Справочник врача» (объединяет более 915 тыс. пользователей) провела опрос 2822 пользователей об их психологическом состоянии в период пандемии. Были получены следующие результаты: 58% – «идут на работу с интересом, но в целом устали», 29% – «идут на работу без интереса»; у 37% на фоне эмоционального истощения возникли проблемы со здоровьем; 28% врачей и 32% медсестер из «красных зон» часто думают об увольнении из-за усталости и перегрузок либо близки к этому; 42% – не чувствуют поддержки начальства, а 68% – получили предложение уволиться, если что-то не нравится. К сожалению, более 90% признались, что их усталость скажется или уже сказалась на пациентах.
В ходе еще одного отечественного опроса 812 медицинских работников в сети Интернет выявилось, что распространенность симптомов тревоги респондентов в период пандемии составила 49%, депрессии – 58%, субъ- ективно плохое качество сна – 37%. Более высокие уровни тревоги и депрессии были характерны для людей молодого возраста, в основном в диапазоне 20–39 лет (Бачило и др., 2021).
Таким образом, можно сделать вывод, что медицинские сотрудники, особенно «фронтовые» работники, испытывают сильное психологическое воздействие пандемии COVID-19. Это неминуемо отражается на их профессиональных качествах и имеет негативные последствия для здоровья их пациентов.
Результатыи обсуждение
По данным проведенного нами опроса, медицинские сотрудники «красных зон» Вологодской области считают, что они сами и их коллеги достаточно легко пережили пандемию COVID-19 (2,2 и 2,3 балла соответственно по 5-балльной шкале, где 1 – очень легко, незаметно, а 5 – крайне тяжело). Тяжелее всего, по их мнению, ситуацию перенесли пожилые родственники (3,0 балла).
По данным опросов, каждый третий (32%) житель Вологодской области и каждый второй (49%) сотрудник моногоспиталя сообщили, что не испытали никаких новых психологических проблем, связанных с пандемией COVID-19. Практически столько же (31% населения и 51% медиков) не почувствовали роста страха и тревоги по поводу коронавируса.
Наиболее значимыми для оставшихся 2/3 общей популяции и половины медиков оказались страх заражения, введение жестких мер по сдерживанию вируса и ощущение «дня сурка» (табл. 1). В свою очередь врачи и медсестры реже, чем население в целом, боялись заразиться (на треть), страдали от одиночества (в 1,5 раза), скуки (в 2,3 раза), отрицали опасность вируса (в 2,5 раза). Но они в силу своей профессиональной деятельности гораздо чаще сталкивались с проблемой стигматизации, гибелью знакомых (преимущественно пациентов и коллег) от коронавирусной инфекции, с однообразием и невозможностью получить новые впечатления. Около 18% сотрудников моногоспиталя испытали на себе недоступность психологической помощи, что в два раза больше, чем среди жителей региона.
Американское исследование показало, что стрессовые расстройства медицинских сотрудников в период пандемии в значи-
Таблица 1. Значимые проблемы психологического характера, с которыми столкнулись респонденты в период вспышки новой коронавирусной инфекции, карантина и самоизоляции, % от числа тех, кто испытал проблемы
Рассмотрим первый, связанный с семьей, фактор. В ковидных госпиталях Вологодской области более 40% опрошенных сотрудников признались, что в силу напряженной работы реже стали видеться с членами своей семьи, более половины не смогли совместно провести отпуск. Практически каждый второй испытывает чувство вины по отношению к детям. Каждый седьмой сообщил об ухудшении в период пандемии материального положения семьи, каждый восьмой – о тяжелом опыте переживания его семьей карантина и самоизоляции, каждый десятый – о росте числа ссор. В итоге 8% врачей и медсестер полагают, что их семейные отношения в 2020 году ухудшились.
Что касается ухудшения физического состояния медицинских работников, то каждый третий респондент в различных регионах РФ чувствует, что перегружен работой (табл. 2), каждый пятый – напряжен, взволнован, испытывает постоянную усталость, различные боли в теле. Среди респондентов-вологжан данные показатели несколько ниже, т. к. опрос проводился уже на спаде второй волны, когда поток госпитализированных уменьшался. Также каждый пятый испытывал трудности с засыпанием, а сон не приносил отдыха и не помогал восстанавливаться, в результате сотрудники замечали, что выглядят усталыми, с «мешками под глазами» (в Вологодской области в этом признавались, напротив, чаще – каждый четвертый опрошенный медик). Каждый четвертый медицинский сотрудник вологодских моногоспиталей задумывался об увольнении (в два раза чаще, чем в других регионах РФ), т. к. региональная выборка состояла только из «фронтовых» работников «красных зон», которые подверглись основному удару пандемии и наибольшей физической и психоэмоциональной нагрузке.
Практически каждого десятого сотрудника, работавшего в ковидных госпиталях Вологодской области, беспокоили тревожные воспоминания, чувства и образы, связанные с пандемией (9%), яркие тревожные сновидения по теме работы (10,4%). Около 15% ощущали сниженное настроение, пессимизм, безнадежность большую часть дня;
Таблица 2. Негативные переживания и ощущения медицинских сотрудников в России и Вологодской области в период вспышки COVID-19, %
По итогам социологических опросов, в феврале 2021 года был зафиксирован самый высокий за 20 лет мониторинга, проводимого ФГБУН ВолНЦ РАН, уровень распространения симптомов депрессивного расстройства (38%; рис. ). Уровень тревоги вырос на треть по сравнению с допандемийным 2019 годом. Таким образом, практически каждый второй житель Вологодской области испытывал те или иные проблемы с психологическим самочувствием.
Данные опроса медицинских сотрудников моногоспиталей свидетельствуют, что уровень распространения соответствующих расстройств среди представителей этих категорий ниже, чем в целом по региону (табл. 3). Это может говорить о большей стрессоустойчиво-сти, несмотря на усиленный режим работы и эмоциональное выгорание. Тем не менее у каждого пятого медика на момент проведения опроса выявлены симптомы тревожного расстройства, у каждого четвертого – депрессивного. Таким образом, каждый третий сотрудник имеет субклинически или клинически выраженный уровень тревоги и/или депрессии, а значит, сам нуждается в квалифицированной помощи специалиста по психическому здоровью и лечении.
Самый высокий уровень тревожных симптомов обнаружен среди медицинских сестер (27%), лиц старше 50 лет (25 и 31%) либо моложе 30 лет (22%).
Каждый третий сотрудник старшей возрастной категории с длительным стажем работы (более 30 лет) подвержен депрессии.
Мужчины-врачи оказались, согласно данным опроса, более подвержены риску неблагоприятных психологических исходов в период пандемии, чем их коллеги-женщины (см. табл. 3). Около 44% из них на момент анкетирования имели симптомы тревожного и/или депрессивного расстройства, в то время как среди женщин – 31%.
Наличие детей у медицинского работника также положительно коррелирует с развитием расстройств. Так, уровень распространения симптомов тревоги и депрессии медиков-родителей выше на 50–60% (табл. 4). Более уязвимыми в психологическом плане оказались медики-папы.
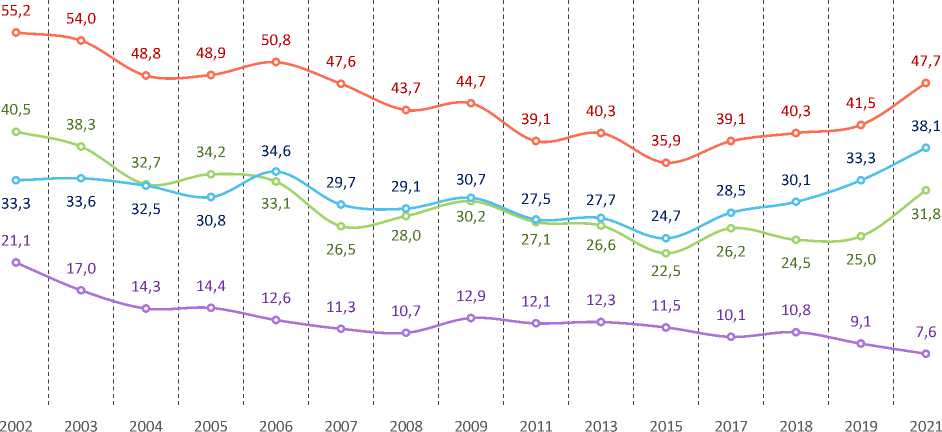
Тревога
Депрессия
Невроз Наличие симптомов тревоги, депрессии или невроза
Рис. Динамика распространения симптомов невротического, тревожного или депрессивного расстройства среди населения Вологодской области в 2002–2021 гг., %
Источник: данные мониторинга общественного психического здоровья населения Вологодской области, проводимого ВолНЦ РАН.
Таблица 3. Распространение симптомов тревожного и депрессивного расстройства среди населения в целом и медицинских сотрудников, %
|
Симптомы |
Население региона |
Медицинские сотрудники |
||
|
в целом |
мужчины |
женщины |
||
|
Наличие симптомов тревоги и/или депрессии, субклинически и/или клинически выраженных |
47,7 |
34,3 |
43,8 |
31,4 |
|
Симптомы тревожного расстройства, в т. ч.: |
31,8 |
19,4 |
25,0 |
17,7 |
|
– субклинически выраженная тревога |
29,9 |
17,9 |
25,0 |
15,7 |
|
– клинически выраженная тревога |
1,9 |
1,5 |
0,0 |
2,0 |
|
Симптомы депрессивного расстройства, в т. ч.: |
38,1 |
25,4 |
37,5 |
21,5 |
|
– субклинически выраженная депрессия |
34,4 |
22,4 |
37,5 |
17,6 |
|
– клинически выраженная депрессия |
3,7 |
3,0 |
0,0 |
3,9 |
Рассчитано по: данные опроса медицинских сотрудников моногоспиталей и населения Вологодской области, проведенных ВолНЦ РАН в феврале 2021 года.
Таблица 4. Симптомы тревоги и депрессии у медицинских работников в зависимости от пола и наличия детей до 16 лет, %
|
Симптомы |
Среднее |
Нет детей |
Есть дети |
||
|
среднее |
женщины |
мужчины |
|||
|
Тревожного расстройства, в т. ч.: |
19,4 |
14,3 |
23,5 |
17,3 |
36,4 |
|
– субклинически выраженные |
17,9 |
14,3 |
20,6 |
13,0 |
36,4 |
|
– клинически выраженные |
1,5 |
0,0 |
2,6 |
4,3 |
0,0 |
|
Депрессивного расстройства, в т. ч.: |
25,4 |
21,5 |
32,3 |
30,4 |
36,7 |
|
– субклинически выраженные |
22,4 |
17,9 |
29,4 |
26,1 |
36,7 |
|
– клинически выраженные |
3,0 |
3,6 |
2,9 |
4,3 |
0,0 |
|
Тревога и/или депрессия |
34,3 |
32,1 |
38,2 |
34,8 |
45,5 |
Рассчитано по: данные опроса медицинских сотрудников моногоспиталей Вологодской области в феврале 2021 года.
Согласно результатам использованной в ходе опроса шкалы стресса, стресс испытывают 18% медиков. В среднем по РФ на пике второй волны показатель значительно выше – 42% (Любов и др., 2021). Стоит отметить, что чем больше измеряемый нами суммарный показатель стресса, тем больше уязвимость к рабочему напряжению, предрасположенность к переживанию дистресса и различным стресс-синдромам (психическое и профессиональное выгорание, хроническая усталость) и коронарным заболеваниям. Также симптомы стресса положительно коррелируют с показателями тревоги.
Высокий уровень стресса выявлен у медицинских работников старше 50 лет (31%) либо у тех, чей стаж менее 5 лет (23%), медицинских сестер и врачей. Наименьший – у младшего медицинского персонала, видимо в силу их меньшей ответственности за жизнь пациентов.
С одной стороны, уровень стресса, по нашим данным, практически не зависит от пола (повышен у 16% женщин и 13% мужчин). Однако показательно, что самый высокий уровень стресса, как и тревожнодепрессивных симптомов, отмечен в группе мужчин с детьми, а низкий – у мужчин, не проживающих совместно с ребенком. Одной из причин может быть тот факт, что присутствие ребенка лишает их возможности полноценного отдыха после работы.
Несмотря на более низкий уровень стресса в регионе, суицидальная активность медиков в Вологодской области выше, чем в других субъектах России. Примерно 6% из них (и 4,5% по РФ) посещают мысли о самоубийстве. К счастью, по оценкам Центра по контролю и профилактике заболеваний (CDC), во всем мире большинство лиц, вынашивающих суицидальные идеи, мысли (идеа-торов), никогда не попытаются покончить жизнь самоубийством, лишь незначительное их число будет использовать средства суицида, однозначно приводящие к гибели. Так, из 10 миллионов американцев с суицидальными мыслями в 2017 году лишь 14% совершили попытку самоубийства. Причем двум третям из них даже не понадобилась медицинская помощь после парасуицида (Harmer et al., 2022). По данным опроса, проведенного НИИ психиатрии (Любов и др., 2021), среди медицинских сотрудников на пике второй волны распространения новой коронавирусной инфекции в декабре 2020 года в среднем по России лишь каждый пятый вынашивающий суицидальные идеи признался, что планирует уйти из жизни. В Вологодском регионе их доля значительно выше (три четверти).
Нами также было выявлено, что родительство является фактором сдерживания суици- дального поведения (Шматова, Разварина, 2021). Последнее наблюдалось исключительно в группе медицинских сотрудников моногоспиталей, которые не проживали совместно с несовершеннолетними детьми.
Несмотря на профессиональную принадлежность респондентов из Вологодской области, лишь каждый третий из них (по России еще меньше – 28%; табл. 5 ) знает, куда может обратиться в кризисном состоянии. Печально, что две трети вологодских медработников (каждый четвертый в РФ) убеждены, что их состояние не требует помощи специалиста, а каждому десятому стыдно позвонить по телефону доверия или в суицидологические службы. Особенно стыдятся этого опытные медики (среди тех, чей стаж более 30 лет, – каждый третий). Причем ни один из них не опасается, что обращение в службы психологической помощи может навредить карьере.
Примечательно, что имеющие суицидальные мысли и планы чаще остальных осведомлены о контактах специальных служб помощи (возможно обращались ранее). Ни один из них не считает постыдным обратиться к ним снова, но они убеждены, что их состояние этого не требует либо они могут справиться сами. Однако 29% считают, что обращение в подобные организации негативно скажется на их карьере (в целом среди медиков так считает лишь 8%).
Таким образом, несмотря на то, что, отвечая на прямые вопросы, медицинские со-
Таблица 5. Информированность о суицидологических службах и отношение к ним среди медицинских сотрудников в период пандемии, %
Значительную психологическую поддержку в сложный пандемический период медики находят в семье (80%), у коллег (63%), в природном оптимизме и жизнестойкости (54%), спорте (39%), искусстве (28%) и религии (15%). К сожалению, каждый шестой убежден, что ему помогают алкоголь и курение (в группе имеющих детей до 16 лет – каждый четвертый). Отметим, что по мере увеличения возраста их доля снижается в два раза: с 22% в группе моложе 30 лет до 12% в группе старше 50 лет, как и доля курящих (с 33% до 25) и пьющих в период пандемии коронавирусной инфекции с целью побороть нарастающую тревогу (с 11% до 0).
Возникшие на фоне пандемии повышенные страх и тревожность медики и население пытались преодолеть в основном с помощью конструктивных копинговых действий: «защитного» поведения, занятия домашними делами, творчеством, спортом, чтением, аутотренингом и т. д. (табл. 6).
Однако практически каждый третий медицинский сотрудник выбирал деструктив- ные способы: «ничего не предпринимал» (21,2%); употребление алкоголя и запрещенных препаратов (9%). В то же время среди жителей региона к таким способам (19 и 4% соответственно; см. табл. 6) прибегал в среднем каждый четвертый.
В последнюю неделю, предшествовавшую опросу, ежедневно курил и/или употреблял спиртные напитки каждый третий медик в Вологодской области (табл. 7), что на порядок чаще, чем в других регионах России. При этом признают эффективной такую меру совладания со стрессом в два раза меньше респондентов (лишь 16%).
В ходе исследования, проведенного в 2020 году Tran с коллегами, неожиданно выяснилось, что курение и употребление алкоголя также помогают медикам в период пандемии справляться с повышенным напряжением (Tran et al., 2020). «Фронтовые» работники, увеличившие объемы потребления сигарет и алкоголя, имели более низкую вероятность развития симптомов тревоги и депрессии даже по сравнению с не задействованными в «красной зоне» медработниками, уменьшившими объемы потребляемого спиртного и табачных изделий.
Каждый седьмой медик-родитель, к сожалению, в два раза чаще выбирал деструктивные копинговые действия (употребление
Таблица 6. Способы преодоления повышенного страха и/или тревоги, вызванных коронавирусом, % от числа тех, кто их испытал
|
Способы, копинговые действия |
Население региона |
Медицинские сотрудники |
|
Я старался/старалась не выходить из дома, избегал(а) людных мест, тщательно мыл(а) руки, дезинфицировал(а) предметы, носил(а) маску |
68,1 |
39,4 |
|
Старался/старалась заниматься делом (работа, домашние дела, хобби, дети) |
47,9 |
57,6 |
|
Старался/старалась реже смотреть и слушать новости о коронавирусе |
23,0 |
27,3 |
|
Ничего не предпринимал(а) |
19,1 |
21,2 |
|
Занимался/занималась творчеством и/или читал(а) художественную литературу, смотрел(а) кино |
18,1 |
30,3 |
|
Успокаивал(а) сам(а) себя, аутотренинг |
17,9 |
9,1 |
|
В свободное время занимался/занималась спортом, йогой, дыхательной гимнастикой |
15,2 |
18,2 |
|
Больше молился/молилась |
16,0 |
3,0 |
|
Еще больше читал(а) новости и изучал(а) информацию о коронавирусе |
12,5 |
18,3 |
|
Я употреблял(а) алкоголь и/или запрещенные препараты, чтобы расслабиться и отвлечься |
4,4 |
9,2 |
|
Рассчитано по: данные опросов медицинских сотрудников моногоспиталей и населения Вологодской области в феврале 2021 года. |
||
Таблица 7. Употребление медицинскими сотрудниками сигарет и спиртных напитков, %
Говоря о группах повышенного риска развития неблагоприятных психологических исходов в период пандемии COVID-19, можно сделать следующие выводы:
– наиболее уязвимы медицинские сестры и врачи (по сравнению с младшим медицинским персоналом) в силу их большей ответственности за жизнь и здоровье пациентов;
– представители мужской части медперсонала более подвержены риску развития тревожных и депрессивных симптомов, особенно те, кого дома ждут несовершеннолетние дети. Однако родительство медиков является защитным фактором суицидального поведения;
– депрессия положительно коррелирует с возрастом респондента;
– повышенный уровень стресса и тревоги чаще был выявлен либо у тех, кто старше 50 лет, либо у молодых сотрудников с небольшим стажем работы;
– при этом молодые чаще осознают возникновение новых психологических проблем и ухудшение психоэмоционального состояния на фоне пандемии, признают потребность в квалифицированной помощи и поддержке, готовы обратиться за ней, но лишены этой возможности. В связи с этим они пытаются преодолеть нарастающую тревогу деструктивными методами (пьют и курят) и убеждены, что это им помогает. Учитывая, что данная возрастная категория остается на втором месте по риску развития симптомов тревоги и стресса, они заблуждаются.
С возрастом применение подобных неэффективных и опасных копинг-стратегий преодоления стресса поступательно снижается практически до нуля.
«Фронтовые» работники старше 50 лет имеют некоторые предубеждения по поводу обращения за помощью к специалистам, боясь и стыдясь прибегнуть к ней. Поэтому ошибочно полагают, что у них нет психологических проблем, либо надеются их решить собственными силами, избегая огласки, стигматизации, опасаясь утраты авторитета.
В отношении будущего здравоохранения по окончании пандемии 39% медицинских сотрудников Вологодской области (против 20% в среднем по РФ) ожидают или уже наблюдают некоторые позитивные сдвиги, 37% (21% в РФ) – ждут укрепления и повышения авторитета медика в целом. Однако, как мы видим, их доля невелика. К тому же 45% медперсонала моногоспиталей ждут ухудшения ситуации в системе здравоохранения по окончании пандемии в связи с сокращением финансирования, что значительно больше, чем в других регионах страны (28% респондентов российского опроса медиков).
Сами респонденты в качестве мер профилактики нарушений психического здоровья в период пандемии предлагают следующее:
-
1) увеличить укомплектованность штата, более эффективно организовать работу, предусмотреть адекватную нагрузку на специалистов больницы (85% ответивших на открытый вопрос);
-
2) организовать полноценный отдых, занятия спортом, отпуск с санаторно-курортным лечением (80%); исследования ученых подтвердили, что полноценные перерывы на еду и сон влияют на психическое благополучие больше, чем количество отработанных часов (Firth-Cozens, 2020);
-
3) повысить престиж профессии в обществе (44%);
-
4) увеличить заработную плату и предусмотреть дополнительные льготы, социальное обеспечение (43%);
-
5) ввести в штат должность психолога (35%);
-
6) организовать на рабочем месте поддержку команды коллег и обмен знаниями: обучение, консультации, конференции в он-лайн-формате по проблемам лечения коронавирусных больных (34%);
-
7) ввести цензуру и проводить модерацию в социальных сетях с контентом негатива, оскорблений и необоснованных выпадов населения в адрес врачей (28%).
Также актуальными направлениями являются подбор коллектива, обеспечение спокойной обстановки на рабочем месте, страхование жизни, обеспечение питанием, наличие свободного времени для общения с семьей и социальной поддержки вне работы.
Для научного обоснования принятия решений по укреплению психоэмоционального состояния медицинских сотрудников в период пандемии можно использовать альтернативные источники данных, например, из других кризисных ситуаций в области здравоохранения и общие данные о вмешательствах, поддерживающих психическое благополучие (Pollock et al., 2020).
Так, китайское руководство по экстренному психологическому вмешательству во время вспышки COVID-19, основанное на опыте предыдущих эпидемий и кризисов здравоохранения, уже в феврале 2020 года предложило следующие доказавшие свою эффективность мероприятия: (1) обязательные психологические тренинги персонала перед его вступлением на должности в ин- фекционных отделениях; (2) регулярная ротация персонала «красной зоны»; (3) предоставление сотрудникам жилья для самоизоляции; (4) организация горячей линии для оказания оперативной кризисной помощи медицинскому персоналу; (5) формирование группы специалистов, состоящей из психиатров, психологов и психиатрических медсестер, в каждом подразделении, чтобы обеспечить основной персонал психологической поддержкой и помощью5 (Chung, Yeung, 2020).
Заключение
Таким образом, проведенный нами опрос медицинских работников моногоспиталей по линии COVID-19 Вологодской области позволил выявить у каждого третьего сотрудника субклинически или клинически выраженный уровень тревоги и/или депрессии, у 18% – повышенный уровень стресса, у 6% – суицидальные мысли, у 4,5% – планы самоубийства. Следовательно, они остро нуждаются в целевой не только профилактической, но и лечебной помощи (ее недоступность в период пандемии ощутили 18% медиков, а потребность в штатном психологе выразили 35%). Находясь фактически не в состоянии выполнять профессиональные обязанности, они вынуждены трудиться и оказывать помощь пациентам. Несмотря на то, что психоэмоциональное состояние медицинских сотрудников лучше, чем населения в целом, они чаще среднестатистических жителей региона выбирают деструктивные методы совладания со стрессом: употребление алкоголя, запрещенных препаратов, курение. Вологодские медицинские работники «красной зоны» чаще своих коллег в других регионах испытывают антивитальные настроения (каждый пятый) и хотят уволиться (каждый четвертый). Полученные результаты подтверждают необходимость организации системы психологической (в т. ч. суицидологической) поддержки медицинских сотрудников моногоспиталей в период пандемии, особенно групп риска (высший и средний медперсонал, мужского пола, моложе 30 или старше 50 лет).
Ряд исследователей считает, что усиление дистресса у медиков в разгар пандемии не носит патологический характер и может быть в большей степени нормализовано с помощью поддержки сверстников, раундов Шварца и активного мониторинга, а не формальных психиатрических вмешательств (Lamb et al., 2020).
Проведенное нами исследование продемонстрировало необходимость принятия отраслевых антикризисных мер для эффективного устранения конкретных факторов стресса на работе сотрудников, непосредственно взаимодействующих с инфициро- ванными пациентами (нарушение режима сна и отдыха, невозможность обмена опытом и обучения, недостаток медикаментов и оборудования, негативное отношение окружающих, отсутствие специалиста по психическому здоровью для работы с пациентами, их родственниками и медперсоналом). Их реализация предупредит психоэмоциональные проблемы у персонала клиник, а значит, поможет укрепить их психическое и физическое здоровье, сохранить семейные отношения, будет способствовать внимательному отношению к пациентам, сохранению и совершенствованию профессиональных навыков, сохранит кадры для системы здравоохранения в непростой период.
Список литературы Психоэмоциональное состояние медицинских сотрудников Вологодской области в период вспышки COVID-19: результаты социологического опроса
- Бачило Е.В., Новиков Д.Е., Ефремов А.А. (2021). Оценка психического здоровья медицинских работников в период пандемии COVID-19 в России (результаты интернет-опроса) // Журнал неврологии и психиатрии им. С.С. Корсакова. Т. 121. № 3. С. 104–109.
- Любов Е.Б., Зотов П.Б., Алимова М.М. [и др.] (2021). Стрессогенные и суицидоопасные состояния медработников в пандемии COVID-19 // Паллиативная медицина и реабилитация. № 4. С. 30–34.
- Шматова Ю.Е., Разварина И.Н. (2021). Влияние родительства на психоэмоциональное состояние медицинских работников моногоспиталей // Научное обозрение. Медицинские науки. № 3. С. 34–39.
- Bai Y., Lin C.C., Lin C.Y. et al. (2004). Survey of stress reactions among health care workers involved with the SARS outbreak. Psychiatr. Serv., 55, 1055–1057. DOI: 10.1176/appi.ps.55.9.1055
- Benjamin Y.Q.T., Nicholas W.S.Ch., Grace K.H.L. et al. (2020). Psychological impact of the COVID-19 pandemic on health care workers in Singapore. Ann. Intern. Med., 173 (4), 317–320. DOI: 10.7326/M20-1083
- Brooks S.K., Webster R.K., Smith L.E. et al. (2020). The psychological impact of quarantine and how to reduce it: rapid review of the evidence. Lancet, 395, 912–920. DOI: https://doi.org/10.1016/S0140-6736(20)30460-8
- Chung J., Yeung W. (2020). Staff Mental Health Self-Assessment During the COVID-19 Outbreak. East Asian Arch. Psychiatry, 30 (1), 34. DOI: 10.12809/eaap2014
- El-Hage W., Hingray C., Lemogne C. et al. (2020). Health professionals facing the coronavirus disease 2019 (COVID-19) pandemic: What are the mental health risks? Encephale, 46 (3S), S73-S80. DOI: 10.1016/j.encep.2020.04.008. Available at: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7174182 (accessed 31.05.2022).
- Firth-Cozens J. (2020). What i learnt from studying doctors’ mental health over 20 years-an essay by Jenny Firth-Cozens. BMJ, 369, m1374. DOI: 10.1136/bmj.m1374. Available at: https://www.bmj.com/content/369/bmj.m1374.long (accessed 31.05.2022).
- Frenkel M.O., Pollak K.M., Schilling O. et al. (2022). Stressors faced by healthcare professionals and coping strategies during the early stage of the COVID-19 pandemic in Germany. PLoS One, 17 (1), e0261502. DOI: 10.1371/journal.pone.0261502. Available at: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8765664 (accessed 31.05.2022).
- Gunnell D., Appleby L., Arensman E. et al. (2020). Suicide risk and prevention during the COVID-19 pandemic. The Lancet Psychiatry, 7 (6), 468–471. DOI:10.1016/S2215-0366(20)30171-1
- Harmer B., Lee S., Duong T.V.H., Saadabadi A. (2022). Suicidal Ideation. Available at: https://pubmed.ncbi.nlm.nih.gov/33351435 (accessed 31.05.2022).
- Joseph Sh.J., Bhandari S.S. (2021). Dealing with the rising tide of suicides during the COVID-19 pandemic: Strengthening the pillars of prevention and timely intervention. Int. J. Soc. Psychiatry, 67 (5), 601–603. DOI: 10.1177/0020764020962146
- Kang L., Ma S., Chen M. et al. (2020). Impact on mental health and perceptions of psychological care among medical and nursing staff in Wuhan during the 2019 novel coronavirus disease outbreak: A cross-sectional study. Brain Behav. Immun., 87, 11–17. DOI: 10.1016/j.bbi.2020.03.028
- Kawohl W., Nordt C. (2020). COVID-19, unemployment, and suicide. The Lancet Psychiatry, 7 (5), 389–390. DOI: 10.1016/S2215-0366(20)30141-3
- Keller E., Widestrom M., Jory G. et al. (2022). Examining the impact of stressors during COVID-19 on emergency department healthcare workers: An international perspective. Int. J. Environ. Res. Public. Health, 19 (6), 3730. DOI: 10.3390/ijerph19063730
- Lai J., Ma S., Wang Y. et al. (2020). Factors associated with mental health outcomes among health care workers exposed to Coronavirus Disease 2019. JAMA Netw. Open, 3 (3), e203976. DOI: 10.1001/jamanetworkopen. 2020.3976. Available at: https://jamanetwork.com/journals/jamanetworkopen/fullarticle/2763229 (accessed 31.05.2022).
- Lamb D., Greenberg N., Stevelink S., Wessely S. (2020). Mixed signals about the mental health of the NHS workforce. The Lancet Psychiatry, 7 (12), 1009–1011. DOI: https://doi.org/10.1016/s2215-0366(20)30379-5
- Lau J.T., Yang X., Pang E. et al. (2005). SARS‐related perceptions in Hong Kong. Emerg. Infect. Dis., 11, 417–424.
- Liu S., Yang L., Zhang C. (2020). Online mental health services in China during the COVID-19 outbreak. Lancet Psychiatry, 7 (4), e17–e18. Available at: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7129099 (accessed 31.05.2022).
- Pollock A., Campbell P., Cheyne J. et al. (2020). Interventions to support the resilience and mental health of frontline health and social care professionals during and after a disease outbreak, epidemic or pandemic: A mixed methods systematic review. Cochrane Database Syst Rev, 11 (11), CD013779. DOI: 10.1002/14651858. CD013779. Available at: https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD013779/full (accessed 31.05.2022).
- Reger M.A., Stanley I.H., Joiner T.E. (2020). Suicide mortality and coronavirus disease 2019 – a perfect storm? JAMA Psychiatry, 77 (11), 1093–1094. DOI: 10.1001/jamapsychiatry.2020.1060
- Rossi R., Socci V., Pacitti F. et al. (2020). Mental health outcomes among front and second line health workers associated with the COVID-19 pandemic in Italy. MedRxiv. DOI: 10.1101/2020.04.16.20067801. Available at: https://www.researchgate.net/publication/340849547_Mental_health_outcomes_among_front_and_second_line_health_workers_associated_with_the_COVID-19_pandemic_in_Italy (accessed 31.05.2022).
- Sher L. (2020). The impact of the COVID-19 pandemic on suicide rates. QJM: An International Journal of Medicine, 113 (10), 707–712. DOI: 10.1093/qjmed/hcaa202
- Sherman A.L. (2020). Coronavirus anxiety scale: A brief mental health screener for COVID-19 related anxiety. Death Studies, 44 (7), 1–9. DOI: 10.1080/07481187.2020.1748481
- Son H., Lee W.J., Kim H.S. et al. (2019). Examination of hospital workers’ emotional responses to an infectious disease outbreak: Lessons from the 2015 MERS Co-V outbreak in South Korea. Disaster Med. Public Health Prep., 13, 504–510. DOI: https://doi.org/10.1017/dmp.2018.95
- Thakur V., Jain A. (2020). COVID-2019-suicides: A global psychological pandemic. Brain Behav. Immun., 88, 952–953. DOI: 10.1016/j.bbi.2020.04.062
- Torales J., O’Higgins M., Castaldelli-Maia J.M., Ventriglio A. (2020). The outbreak of COVID-19 coronavirus and its impact on global mental health. Int. J. Soc. Psychiatry, 66 (4), 317–320. DOI: 10.1177/0020764020915212
- Tran T.V., Nguyen H.C., Pham L.V. et al. (2020). Impacts and interactions of COVID-19 response involvement, health-related behaviours, health literacy on anxiety, depression and health-related quality of life among healthcare workers: A cross-sectional study. BMJ, 10 (12), e041394. DOI: 10.1136/bmjopen-2020-041394. Available at: https://pubmed.ncbi.nlm.nih.gov/33293320 (accessed 31.05.2022).
- Trumello C., Bramanti S.M., Ballarotto G. et al. (2020). Psychological adjustment of healthcare workers in Italy during the COVID-19 Pandemic: Differences in stress, anxiety, depression, burnout, secondary trauma, and compassion satisfaction between frontline and non-frontline professionals. Int. J. Environ. Res. Public Health, 17 (22), 8358. DOI: 10.3390/ijerph17228358. Available at: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7696387 (accessed 31.05.2022).
- Wu P., Liu X., Fang Y. et al. (2008). Alcohol abuse/dependence symptoms among hospital employees exposed to a SARS outbreak. Alcohol, 43, 706–712. DOI: 10.1093/alcalc/agn073
- Zigmond A.S., Snaith R.P. (1983). The hospital anxiety and depression scale. ActaPsychiatr. Scand., 67, 361–370.


