Система оценки степени выраженности диспластических изменений тазобедренного сустава у детей раннего возраста
Автор: Бахтеева Н.Х., Анисимова Е.А., Зоткин В.В., Анисимов Д.И.
Журнал: Саратовский научно-медицинский журнал @ssmj
Рубрика: Травматология и ортопедия
Статья в выпуске: 3 т.14, 2018 года.
Бесплатный доступ
Цель: персонализировать выбор метода лечения детей 1-3 лет с дисплазией тазобедренного сустава с учетом комплекса патологических изменений в суставе с помощью разработанной программы для электронно-вычислительных машин. Материал и методы. У 82 детей (113 суставов) в возрасте от 1 до 3 лет с дисплазией тазобедренного сустава определяли степень выраженности диспластических изменений элементов сустава с помощью программы для ЭВМ. Результаты. С помощью разработанной программы пациентам определена степень выраженности диспластических изменений тазобедренного сустава (легкая — I, умеренная — II, выраженная — III) и назначено лечение. С легкими диспластическими изменениями ТБС (I) выявлено 28 детей (33 сустава), с умеренными (II) 31 (42 сустава) и с выраженными (III) 23 (38 суставов). При сумме баллов от 5 до 13 определяется легкая степень (I) дисплазии, пациентам назначается консервативное лечение с динамическим наблюдением и профилактикой развития коксартроза; при сумме баллов от 14 до 26 — умеренная (II), выполняют корригирующую межвертельную деторсионно-варизирующую остеотомию; при сумме баллов от 27 до 39 — выраженная степень (III), выполняют остеотомию таза и корригирующую межвертельную деторсионно-варизирующую остеотомию. Заключение. Лечение детей с дисплазией тазобедренного сустава зависит от степени выраженности диспластических изменений. Разработанная программа позволяет оперативно определить степень дисплазии и выбрать метод лечения пациентов.
Дети, дисплазия тазобедренного сустава
Короткий адрес: https://sciup.org/149135134
IDR: 149135134
Текст научной статьи Система оценки степени выраженности диспластических изменений тазобедренного сустава у детей раннего возраста
несоответствие тазового и бедренного компонентов сустава, мышечный дисбаланс и другие диспласти-ческие факторы способствуют формированию «пре-артрозного» сустава с нарушением конгруэнтности его поверхностей, биомеханического равновесия и функциональных расстройств [4]. Профилактической мерой развития диспластического коксартроза является только своевременное адекватное хирургическое вмешательство [5].
При изучении литературы не найдены информационные источники, описывающие выбор тактики хирургического лечения у конкретных детей с определенным типом дисплазии.
Цель: персонализировать выбор метода лечения детей 1–3 лет с дисплазией ТБС с учетом комплекса патологических изменений в суставе путем разра-
Таблица 1
Распределение пациентов с дисплазией тазобедренных суставов по группам в зависимости от степени выраженности диспластических изменений
Материал и методы . В основу исследования положен анализ диспластических изменений ТБС у 82 детей (113 суставов) в возрасте от 1 года до 3 лет, средний возраст 2,3±0,8 года (22,8±4,3 месяца). Все пациенты находились на лечении в детском травматолого-ортопедическом отделении НИИТОН СГМУ с 2011 по 2017 г. Исследование проводилось при получении информированного согласия родителей ребенка в соответствии со статьей 32 Основ законодательства Российской Федерации об охране здоровья граждан, гарантирующей соблюдение врачебной тайны. Результаты исследований сравнивали с аналогичными показателями 32 детей без признаков дисплазии ТБС.
Детям проведен комплекс обследования, включающий клинический (жалобы, анамнез, характер боли, походки, объем движений в ТБС, наличие и выраженность симптома Дюшена — Тренделенбурга), рентгенологический и электрофизиологический методы (электромиография (ЭМГ) и электронейромиография (ЭНМГ)) [5].
На рентгенограммах определяли угловые параметры ТБС: угол Виберга (УВ), угол Шарпа (УШ), ацетабулярный угол (АУ), шеечно-диафизарный угол (ШДУ), угол антеверсии шейки бедренной кости (АтШ), угол вертикального соответствия (УВС) [6, 7].
После обследования детей в баллах (от 1 до 3) определяли степень выраженности симптомов (легкая — I, умеренная — II, выраженная — III) и определяли тактику ведения пациентов.
Для объективизации оценки степени выраженности патологических изменений в ТБС у детей с дисплазией предложена балльная система оценки с учетом возраста и комплекса клинических, лучевых и инструментальных методов исследования (Программа для ЭВМ №2016610621, 2016 г.).
У детей 1–3 лет степень диспластических изменений определяется по программе при оценке 13 пунктов диагностических критериев: интенсивность боли (при нагрузке — 1, периодические — 2, постоянные — 3 балла); объем движений в ТБС (избыточная ротация — 1, ограничение отведения — 2, избыточная ротация и ограничение отведения — 3 балла); симптом Тренделенбурга (слабо положительный — 1, положительный — 2, резко положительный — 3 балла); походка (с ротацией стоп вовнутрь — 1, с ротацией стоп вовнутрь и незначительной хромотой — 2, с ротацией стоп вовнутрь и выраженной хромотой — 3 балла; АУ (26–30° — 1; 31–35° — 2; >30° — 3 балла); ШДУ (146–154° — 1; 155–160° — 2; >160° — 3 балла); УВ (20–16° — 1; 15–11–2; <11–3 балла); УВС (50– 55° — 1; 56–60° — 2; >60° — 3 балла); АтШ (35–45–1; 46–55° — 2; >50–3 балла); ЭМГ большой ягодичной мышцы (499–400–1; 399–200–2; <200–3 балла); ЭМГ средней ягодичной мышцы (399–300–1; 299–200–2; <200–3 балла); ЭНМГ (5–4–1; 4–3–2; <3–3 балла).
Статистическую обработку материала проводили с применением пакета прикладных программ Statistica 10,0. Данные представлены амплитудой (А — min, max), средней арифметической (М), стандартным отклонением (SD), медианой (Ме), межквартильным размахом [25%; 75%]. Определяли коэффициент вариации (Cv%), как меру относительного разброса случайной величины, показывающую, какую долю среднего значения этой величины составляет ее средний разброс. При Cv%<10% выборка вариабельна слабо, Cv%=10-20% — средне, Cv%>20% — сильно. Проверку на нормальность проводили с применением критерия Шапиро — Уилка, при распределении, приближающемся к нормальному, для определения статистически значимых различий использовали критерий Стьюдента, Вилкоксона независимо от типа распределения. Различия считали статистически значимыми при 95%-ном пороге вероятности.
Результаты . Легкая степень (I) дисплазии ТБС у детей 1–3 лет определяется при оценке состояния в 5–13 баллов, умеренная (II) в 14–26 баллов, выраженная (III) в 27–39 баллов (табл. 1).
C легкими диспластическими изменениями ТБС (I) было 28 детей (33 сустава), с умеренными (II) 31 (42 сустава) и с выраженными (III) 23 (38 суставов).
Из 28 детей с легкими диспластическими изменениями боли при нагрузке отмечались у 22 детей (78,6%), у 6 детей (21,4%) боли были периодическими. Из 31 пациента с умеренными диспластически-ми изменениями боль при нагрузке отмечалась у 12 детей (38,7%), у 18 детей (58,1%) боли были периодическими и у одного ребенка (3,2%) боль носила постоянный характер. Из 23 детей с выраженными диспластическими изменениями боль при нагрузке отмечалась у 5 пациентов (21,7%), у 17 детей (73,9%) боли были периодическими и также у одного ребенка (4,4%) боль была постоянной (табл. 2).
У пациентов с легкими диспластическими изменениями ТБС клинические проявления носили «смазанный» характер и могли только косвенно свидетельствовать о наличии патологии в ТБС. В то же время выявленные симптомы являлись показанием к назначению тщательного инструментального обследования и решению вопроса о дальнейшей тактике лечения. У детей с умеренными диспластическими изменениями степень тяжести клинических проявлений диспластичных изменений в суставах нарастает. При выраженных диспластических изменениях возникающий болевой синдром является одним из тревожных симптомов, свидетельствующих о возможном развитии дегенеративно-дистрофических изменений
Таблица 2
|
Клинический симптом |
Выраженность симптома |
Степень дисплазии (количество детей, абс.) |
||
|
I |
II |
III |
||
|
Боли при нагрузке |
22 |
12 |
5 |
|
|
Боль в ТБС |
Боли периодические |
6 |
18 |
17 |
|
Боли постоянные |
- |
1 |
1 |
|
|
Избыточная ротация |
22 |
9 |
7 |
|
|
Объем движений в ТБС |
Ограничение отведения |
5 |
16 |
14 |
|
Избыточная ротация и ограничение отведения |
1 |
3 |
4 |
|
|
Слабоположительный |
18 |
10 |
7 |
|
|
Симптом Тренделенбурга |
Положительный |
7 |
18 |
18 |
|
Резко положительный |
- |
- |
1 |
|
|
Ротация стоп вовнутрь |
20 |
15 |
9 |
|
|
Походка |
Ротация и хромота |
4 |
17 |
14 |
|
Ротация и выраженная хромота |
- |
1 |
2 |
|
Выраженность клинических симптомов у детей с различной степенью дисплазии ТБС
в компонентах ТБС. В 70% случаях отмечается тяжелое клиническое течение заболевания, которое требует тщательного обследования пациента и решения вопроса о выборе тактики хирургического лечения.
Угол Виберга, характеризующий степень дисплазии крыши вертлужной впадины (ВВ) или смещение головки бедренной кости (БК) относительно ВВ, в норме без признаков дисплазии ТБС составляет 24,5° [22,0; 28,0°], А=21,0–30,0°, при легкой степени дисплазии уменьшается на 67,4% — до 19,5°; при умеренной на 46,9% — до 13,0°; при выраженной на 67,4% — до 8,0°, различия статистически значимы (р<0,05).
Изменчивость угла Виберга средняя, в группе сравнения коэффициент вариации составляет 13,3% и увеличивается пропорционально нарастанию дис-пластических явлений до 21,2% в группе с выраженными нарушениями.
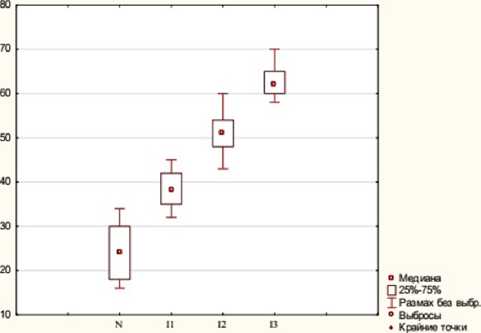
Угол Шарпа, напротив, с нарастанием диспла-стических изменений в ТБС увеличивается от 45,5º у детей группы сравнения [44,0; 48,0º], А=43,0–49,0º до 52,0° (на 12,5%) в группе с легкими диспласти-ческими изменениями; до 58,0° (на 21,6%) в группе с умеренными и до 63,0° (на 27,8%) в группе с выраженными диспластическими изменениями в ТБС (табл. 3, рис. 1).
Таблица 3
|
Параметр |
Группа |
Min |
Max |
М |
SD |
Me |
25% |
75% |
Cv% |
Р 1 |
Р 2 |
|
N |
21,0 |
30,0 |
26,5 |
3,3 |
24,5 |
22,0 |
28,0 |
13,3 |
<0,05 |
- |
|
|
I |
16,0 |
24,0 |
22,8 |
2,8 |
19,5 |
17,0 |
20,0 |
14,3 |
<0,001 |
<0,001 |
|
|
Угол Виберга |
II |
8,0 |
19,0 |
16,2 |
2,3 |
13,0 |
11,0 |
15,0 |
17,4 |
<0,001 |
<0,001 |
|
III |
2,0 |
14,0 |
7,1 |
1,7 |
8,0 |
5,0 |
10,0 |
21,2 |
<0,001 |
<0,001 |
|
|
N |
43,0 |
49,0 |
46,4 |
2,0 |
45,5 |
44,0 |
48,0 |
4,4 |
<0,05 |
- |
|
|
I |
50,0 |
55,0 |
52,8 |
1,9 |
52,0 |
51,0 |
54,0 |
3,6 |
<0,001 |
<0,001 |
|
|
Угол Шарпа |
II |
56,0 |
65,0 |
60,9 |
2,3 |
58,0 |
57,0 |
60,0 |
4,0 |
<0,001 |
<0,001 |
|
III |
60,0 |
70,0 |
67,7 |
2,8 |
63,0 |
62,0 |
65,0 |
4,3 |
<0,001 |
<0,001 |
|
|
N |
20,0 |
25,0 |
16,6 |
1,8 |
22,5 |
21,0 |
24,0 |
7,8 |
<0,05 |
- |
|
|
Ацетабулярный |
I |
21,0 |
30,0 |
23,9 |
2,6 |
27,0 |
22,0 |
28,0 |
9,6 |
<0,001 |
<0,001 |
|
угол |
II |
25,0 |
35,0 |
28,1 |
2,9 |
33,0 |
31,0 |
34,0 |
9,1 |
<0,001 |
<0,001 |
|
III |
31,0 |
45,0 |
41,1 |
3,2 |
40,0 |
38,0 |
41,0 |
8,1 |
<0,001 |
<0,001 |
|
|
N |
130,0 |
145,0 |
128,4 |
5,0 |
137,5 |
133,0 |
141,0 |
3,6 |
<0,05 |
- |
|
|
Шеечно- |
I |
136,0 |
154,0 |
142,9 |
6,0 |
148,5 |
140,0 |
151,0 |
4,1 |
р<0,05 |
р<0,05 |
|
диафизарный угол |
II |
148,0 |
165,0 |
148,8 |
3,7 |
157,0 |
155,0 |
160,0 |
2,4 |
р<0,05 |
р<0,05 |
|
III |
151,0 |
170,0 |
154,2 |
4,8 |
162,0 |
160,0 |
164,0 |
3,0 |
<0,001 |
р<0,05 |
|
Окончание табл. 3 |
|||||||||||
|
Параметр |
Группа |
Min |
Max |
М |
SD |
Me |
25% |
75% |
Cv% |
Р 1 |
Р 2 |
|
N |
76,0 |
86,0 |
88,1 |
4,0 |
78,5 |
77,0 |
84,0 |
5,0 |
<0,05 |
- |
|
|
Угол вертикаль- |
I |
68,0 |
78,0 |
74,4 |
2,6 |
72,0 |
71,0 |
74,0 |
3,7 |
<0,001 |
<0,001 |
|
ного соответствия |
II |
64,0 |
71,0 |
68,7 |
1,7 |
67,0 |
66,0 |
68,0 |
2,5 |
<0,001 |
<0,001 |
|
III |
58,0 |
64,0 |
63,7 |
1,8 |
62,0 |
61,0 |
63,0 |
3,0 |
<0,001 |
<0,001 |
|
|
N |
16,0 |
34,0 |
23,1 |
1,7 |
24,0 |
18,0 |
30,0 |
7,1 |
<0,05 |
- |
|
|
Угол |
I |
32,0 |
45,0 |
36,6 |
3,9 |
38,0 |
35,0 |
42,0 |
10,2 |
<0,001 |
<0,001 |
|
антеверcии шейки |
II |
43,0 |
60,0 |
48,7 |
5,7 |
51,0 |
48,0 |
54,0 |
11,2 |
<0,001 |
<0,001 |
|
III |
58,0 |
70,0 |
69,5 |
5,5 |
62,0 |
60,0 |
65,0 |
10,5 |
<0,001 |
<0,001 |
|
Примечание:P1 — различия параметров в исследуемых группах по сравнению с нормой; Р2 — межгрупповые различия, через дробь — различия между I и II, а также I и III группами.
Изменчивость рентгенологических признаков в норме и при различной степени выраженности диспластических изменений тазобедренного сустава детей 1–3 лет
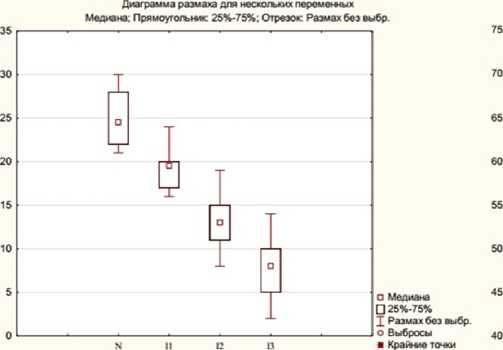
Диаграмма размаха для нескольких переме»мых
Медиана; Прямоуголымк; 25%-75%; Отрезок: Размах без выбр.
□ Медиана
D25%-75% I Размах без выбр.
О Выбросы
■ Крайние точки
Рис. 1. Угол Виберга ( 1 ) и угол Шарпа ( 2 ) у детей 1–3 лет в зависимости от степени выраженности диспластических изменений ТБС
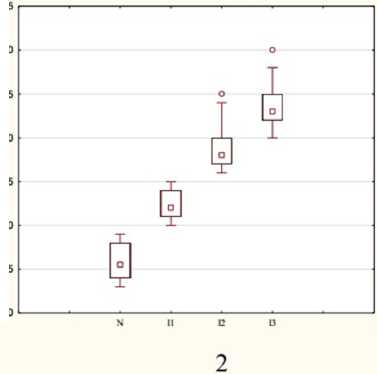
Ацетабулярный угол в норме (N) у детей 1–3 лет составляет 22,5° [21,0; 24,0°], А=20,0–25,0°. В зависимости от выраженности диспластических изменений АУ статистически значимо увеличивается до 27,0° (на 16,7%) в группе с легкими диспластическими изменениями, до 33,0° с умеренными (на 31,8%) и до 40,0° с выраженными (на 43,8%) диспластическими нарушениями в ТБС (р<0,05). Вариабельность признака АУ ниже средней, Cv% находится в пределах от 7,8 до 9,6%, что говорит об однородности совокупности по данному признаку.
В группе сравнения (N) ШДУ составил 137,5º [133,0; 141,0º], А=130,0–145,0º, при увеличении степени выраженности диспластических изменений проксимального конца БК увеличивается ШДУ на 7,4% в I группе (Ме=148,5°), на 12,4% во II группе (Ме=157,0°) и на 15,1% в III группе (Ме=162,0°). Различия статистически значимы в исследуемых группах по сравнению с нормой, межгрупповые различия также статистически значимы (р<0,05). ШДУ обладает низкой изменчивостью, коэффициент вариации находится в диапазоне от 2,4 до 4,1%, что свидетельствует об однородности совокупности по данному признаку.
Относительно высокие цифры ШДУ подтверждают значительные диспластические изменения проксимального отдела БК на фоне слабости мышечного компонента, поскольку формирование coxa valga на- прямую зависит от биомеханической неадекватности рычагов сил приводящих мышц, прямой мышцы бедра, ягодичных мышц и силы тяжести (рис. 2).
Угол отклонения шейки БК от фронтальной плоскости (плоскости ориентации мыщелков БК) — ан-теверсия шейки БК (АтШ) в группе детей без дисплазии ТБС составляет 24,0º [18,0; 30,0º], А=16,0–34,0º. В исследуемых выборках угол составляет: в I группе 38,0º, во II группе 51,0º, в III группе 62,0º, что превышает значения АтШ в группе сравнения на 36,9; 53,0; 61,3% соответственно (р<0,05). Изменчивость признака низкая в группе сравнения (Cv=7,1 %), в исследуемых выборках средняя (Cv 10,2-11,2%).
Угол вертикального соответствия в группе сравнения составил 78,5º [77,0; 84,0º], А=76,0–86,0º. У детей с легкими изменениями в ТБС угол уменьшается на 8,3% (Ме=72,0°), в группе детей с умеренными изменениями на 14,7% (Ме=67,0°) и в группе детей с выраженными диспластическими изменениями в ТБС на 21,1% (Ме=62,0°), различия статистически значимы (р<0,05). Изменчивость признака низкая, коэффициент вариации не превышает 5,0% (рис. 3).
При оценке изменения антеверсии головки и шейки БК выявили три типа нарушения: 1) антеверсия головки и шейки БК в пределах 10° с инклинацией шейки БК кзади; 2) антеверсия головки и шейки БК с колебаниями в пределах 10–35° с передней, задней инклинацией; 3) антеверсия головки и шейки БК
Рис. 2. Ацетабулярный ( 1 ) и шеечно-диафизарный угол ( 2 ) у детей 1–3 лет в зависимости от степени выраженности диспластических изменений ТБС
о Выбросы о Медиана □ 25%-75%
Диаграмма размаха для нескольких перемен*»
Медим: Прямоугольник: 25%*75%: Отрезок: Размах без выбр.
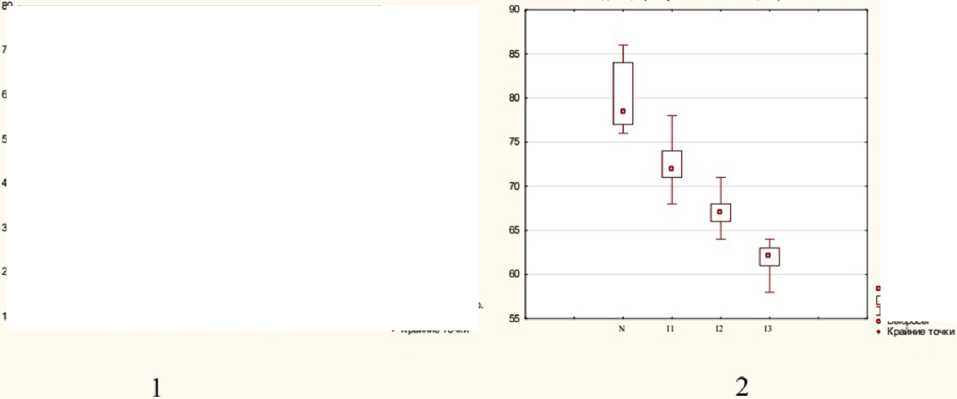
Рис. 3. Угол антеверсии шейки бедренной кости ( 1 ) и угол вертикального соответствия ( 2 ) у детей 1–3 лет в зависимости от степени выраженности диспластических изменений ТБС
Диаграмма размаха для нескольких перемен*» Мед нэпа. Прямоугольна: 25%-75%; Отрезок: Размах без выбр
свыше 35° с различной инклинацией. У 39 пациентов констатировали нарушения антеверсии головки и шейки БК в пределах 10°, в то время как у остальных пациентов отмечали колебания антеверсии головки и шейки БК от 10 до 58°. Однако у 30 детей предел колебаний не выходил за 35°. Все показатели достоверно отличались от нормальных значений антевер-сии головки и шейки БК.
Электрофизиологическим методом обследованы 60 детей с дисплазией ТБС с оценкой следующих параметров до операции: амплитуда мышечного ответа (М-ответа), латентный период (ЛП) М-ответа, скорость проведения импульса по двигательным волокнам (СПИэфф) n. femoralis, n. tibialis, n. peroneus profundus. Сравнение проводили с общепринятыми показателями нормы ЭНМГ. Принимая во внимание важное значение нейромышечного компонента в развитии торсионно-вальгусных деформаций у детей, оценивали общие изменения при различной степени выраженности дисплазии ТБС.
У детей с дисплазией ТБС отмечали увеличение амплитуды и полифазности M-ответа n. tibialis, что свидетельствовало о значимой степени десинхронизации прихода импульсов к мышечным волокнам по аксонам и последовательность разрушения суммарного мышечного потенциала действия, т.е. начала демиелинизирующего процесса. Увеличение ЛП по n. tibialis говорило в пользу первично демиелинизирующего повреждения нервных волокон, также фиксировали значимое снижение СПИэфф по n. tibialis, что подтверждало природу первично демиелинизирующего повреждения волокон.
Подобная картина изменений характерна и для показателей n. peroneus profundus. М-ответ n. femoralis умеренно повышен, однако колебания значений его амплитуды статистически незначимы, что, возможно, связано с несколькими факторами: относительной «недлительностью» заболевания, вто-ричностью характера поражения, преобладанием нарушений функционального статуса в дистальных отделах нижних конечностей, хорошими компенсаторными возможностями крупного n. femoralis.
В зависимости от степени выраженности диспла-стических изменений в ТБС с помощью программы для ЭВМ предложены различные методы ведения пациентов данной категории. При легких диспласти-ческих изменениях (истинная торсионно-вальгусная деформация проксимального отдела БК с величиной ШДУ до 160° без явлений подвывиха при минимальных изменениях ВВ) большинству детей (28 детей) показано динамическое наблюдение, консервативное лечение и профилактика развития коксартроза.
31 ребенку с умеренной степенью выраженности дисплазии ТБС (подвывих, торсионно-вальгусная деформация проксимальных отделов БК с величиной ШДУ до 170° с умеренным дефицитом покрытия) выполнено оперативное вмешательство в виде корригирующей деторсионно-варизирующей межвертельной остеотомии с фиксацией Г-образной пластиной фирмы «SINTEZ» (США) и рассчитанной медиализацией дистального отдела БК. После операции ребенок получал курс физиотерапевтических процедур на ТБС, стимулирующих кровоснабжение сустава и обеспечивающих условия для регенерации костной ткани.
При выраженных изменениях в ТБС, сопровождающихся вывихом, торсионно-вальгусной деформацией проксимального отдела БК с величиной ШДУ до 170°, выраженным дефицитом ВВ, которые выявлены у 23 детей, выполняли сложное реконструктивное оперативное вмешательство: комбинацию операций остеотомии таза с межвертельной остеотомией.
При двустороннем поражении ТБС через два месяца пациента повторно госпитализировали и проводили аналогичную операцию на другой стороне с последующим удалением металлоконструкций с проксимальных отделов БК через 6 месяцев. Контрольный осмотр проводили через 1 и 3 года после операции.
Обсуждение . Нарушение биомеханики ТБС в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидизации как непосредственно с первых шагов ребенка, так и в более старшем возрасте [7]. Диспластичный ТБС характеризуется прежде всего инконгруэнтностью суставных поверхностей, т.е. неполным соответствием суставных поверхностей головки БК и полулунной поверхности ВВ [8]. При дисплазии радиус кривизны ВВ гораздо больше радиуса кривизны головки БК, площадь контакта суставных поверхностей уменьшается, нагрузка на ВВ значительно увеличивается, что в меньшей степени ограничивает подвижность в ТБС, приводит к функциональной перегрузке определенных частей сустава и снижает устойчивость сустава к физическим нагрузкам.
Лечение дисплазии ТБС у пациентов раннего детского возраста осуществляется консервативно с использованием функциональных устройств и физиотерапевтических методов [3, 8]. Но, несмотря на успешное консервативное лечение, 10-15% больных нуждаются в хирургическом пособии. По разным литературным данным, врожденные дефекты строения ТБС приводят к развитию диспластического коксар-троза в 40-87% случаев [9-11]. Вмешательство в старшем возрасте у ребенка снижает его эффективность ввиду грубой деформации элементов сустава и параартикулярных мышц, особенно при осложненных формах. Оптимальным возрастом для проведения операции считается 2–3-й годы жизни. Хирургическое лечение проводится с целью восстановления конгруэнтности суставных поверхностей, устранения нестабильности ТБС, полного восстановления функций конечности, профилактики осложнений и потери трудоспособности [9]. Выбор метода хирургического лечения зависит от характера деформации сустава. При ацетабулярном типе дисплазии больным осуществляют коррекцию формы и положения вертлужной впадины, при бедренном — изменяют пространственное расположение головки бедренной кости. В случае комбинированной дисплазии ТБС выполняют операцию сразу на обеих структурах.
Таким образом, нами предпринята попытка персонализации выбора метода хирургического лечения дисплазии ТБС, адекватного тяжести диспластиче-ских изменений элементов сустава и околосуставной области, документированная совокупностью определяемых параметров в виде систематизированного заключения с помощью разработанной программы для ЭВМ, что позволило оптимизировать работу по отбору пациентов для выполнения им высокотехнологичных оперативных вмешательств.
Заключение. Лечение детей с дисплазией ТБС зависит от степени выраженности диспластических изменений в суставе. Разработанная программа позволяет оперативно определить степень дисплазии при введении возраста ребенка и результатов клинического, рентгенологического, электрофизиологического и биомеханического обследования (легкая — I, умеренная — II, выраженная — III) и выбрать метод лечения пациентов.
Список литературы Система оценки степени выраженности диспластических изменений тазобедренного сустава у детей раннего возраста
- Руководство по хирургии тазобедренного сустава / под ред. P.M. Тихилова, И.И. Шубнякова. СПб.: РНИИТО им. P.P. Вредена, 2015; 368 с.
- Сертакова А. В., Морозова О.Л., Норкин И. А., Анисимов Д. И. Современные представления о механизмах развития дисплазии тазобедренных суставов у детей (обзор). Саратовский научно-медицинский журнал 2011;7(3): 704-10
- Анисимова E.A., Юсупов К. С, Анисимов Д. И., Бондарева Е.В. Морфология костных структур вертлужной впадины и бедренного компонента тазобедренного сустава. Саратовский научно-медицинский журнал 2014;10(1): 32-8
- Семернев Е.В. Стандартные методы диагностики, лечения и профилактики дисплазии тазобедренного сустава: Морфологические изменения костной ткани при дисплазии. Молодежь и наука 2016; 2: 68
- Тихилов P.M., Шубняков И.И., Плиев Д. Г., Богопольский О.Е., Гуацаев М.С. Возможности рентгенографии в ранней диагностике патологии тазобедренного сустава. Травматология и ортопедия России 2017; 23(1): 117-31
- Юсупов К. С, Анисимова Е.А., Павленко Н.Н. и др. Рентгеноанатомиче-ские и биомеханические особенности пациентов с диспластическим вывихом в тазобедренном суставе. Саратовский научно-медицинский журнал 2014; 10 (1): 114-9
- Li LY, et al. Development of the osseous and cartilaginous acetabular index in normal children and those with developmental dysplasia of the hip: A cross-sectional study using MRI. Journal of Bone & Joint Surgery, British Volume 2012; 94 (12): 1625-31
- Камоско M.M., Познович М.С. Консервативное лечение дисплазии тазобедренных суставов. Ортопедия, травматология и восстановительная хирургия детского возраста 2014; 2 (4): 51-60
- Ахтямов И.Ф., Соколовский О. А. Хирургическое лечение дисплазии тазобедренного сустава. Казань, 2008; 371 с.
- Юсупов К.О, Анисимова Е.А., Воскресенский О.Ю. и др. Тотальное эндопротезирование тазобедренного сустава в сочетании с двойной V-образной укорачивающей подвертель-ной остеотомией бедра у пациентов с диспластическим коксартрозом типа Crowe IV Вестник Тамбовского университета. Сер.: Естественные и технические науки 2014; 19 (3): 970-6
- Zurmuhle СА, Anwander Н, Albers СЕ, et al. Periacetabular osteotomy provides higher survivorship than rimtrimming for acetabular retroversion. Clin Orthop Relat Res 2017; 475(4): 1138-40.


